Astma - Asthma
| Astma | |
|---|---|
 | |
| Špičkové průtokoměry se používají k měření maximální výdechový tok míra, důležitá jak při sledování, tak při diagnostice astmatu.[1] | |
| Specialita | Pulmonologie |
| Příznaky | Opakující se epizody sípání, kašel, tlak na hrudi, dušnost[2] |
| Doba trvání | Dlouhodobý[3] |
| Příčiny | Genetický a faktory prostředí[4] |
| Rizikové faktory | Znečištění ovzduší, alergeny[3] |
| Diagnostická metoda | Na základě příznaků, reakce na terapii, spirometrie[5] |
| Léčba | Vyhýbejte se spouštěcím, vdechovaným kortikosteroidy, salbutamol[6][7] |
| Frekvence | 358 milionů (2015)[8] |
| Úmrtí | 397,100 (2015)[9] |
Astma je dlouhodobý zánětlivé nemoc dýchacích cest z plíce.[3] Je charakterizován proměnlivými a opakujícími se příznaky, reverzibilními překážka proudění vzduchu a snadno se spustí bronchospazmy.[10][11] Mezi příznaky patří epizody sípání, kašel, tlak na hrudi a dušnost.[2] Mohou nastat několikrát denně nebo několikrát týdně.[3] V závislosti na osobě se příznaky astmatu mohou v noci nebo při cvičení zhoršit.[3]
Předpokládá se, že astma je způsobeno kombinací genetický a faktory prostředí.[4] Mezi faktory prostředí patří expozice znečištění ovzduší a alergeny.[3] Mezi další potenciální spouštěče patří léky jako aspirin a beta-blokátory.[3] Diagnóza je obvykle založena na vzorci příznaků, reakci na terapii v průběhu času a spirometrie testování plicních funkcí.[5] Astma je klasifikováno podle četnosti příznaků, nucený výdechový objem za jednu sekundu (FEV1) a maximální výdechový průtok.[12] Může být také klasifikován jako atopický nebo neatopický, kde atopie označuje predispozici k vývoji a přecitlivělost typu 1 reakce.[13][14]
Na astma neexistuje lék.[3] Příznakům lze předcházet vyhýbáním se spouštěčům, jako je např alergeny a dráždivé látky a pomocí inhalování kortikosteroidy.[6][15] Dlouhodobě působící beta agonisté (LABA) nebo antileukotrienová činidla mohou být použity vedle inhalačních kortikosteroidů, pokud příznaky astmatu zůstanou nekontrolované.[16][17] Léčba rychle se zhoršujících příznaků je obvykle krátkodobě inhalovaná agonista beta-2 jako salbutamol a kortikosteroidy užívané ústy.[7] Ve velmi závažných případech mohou být intravenózní kortikosteroidy, Síran hořečnatý a může být nutná hospitalizace.[18]
V roce 2015 mělo astma na celém světě 358 milionů lidí, oproti 183 milionům v roce 1990.[8][19] V roce 2015 to způsobilo asi 397 100 úmrtí,[9] většina z nich se vyskytla v EU rozvojový svět.[3] Astma často začíná v dětství,[3] a sazby se od šedesátých let výrazně zvýšily.[20] Astma bylo rozpoznáno již v Starověký Egypt.[21] Slovo „astma“ pochází z řečtiny ἅσθμα, astma, což znamená „lapající po dechu“.[22]
Příznaky a symptomy
Astma je charakterizováno opakujícími se epizodami sípání, dušnost, tlak na hrudi, a kašel.[23] Sputum mohou být produkovány z plic kašlem, ale často je těžké je vychovat.[24] Během zotavení z astmatického záchvatu (exacerbace) se to může objevit hnisavý kvůli vysoké hladině bílých krvinek tzv eosinofily.[25] Příznaky jsou obvykle horší v noci a brzy ráno nebo v reakci na cvičení nebo studený vzduch.[26] Někteří lidé s astmatem zřídka pociťují příznaky, obvykle v reakci na spouštěče, zatímco jiní mohou často a snadno reagovat a mohou přetrvávat příznaky.[27]
Související podmínky
Řada dalších zdravotních stavů se vyskytuje častěji u lidí s astmatem, včetně gastroezofageální refluxní choroba (GERD), rhinosinusitida, a obstrukční spánková apnoe.[28] Psychologické poruchy jsou také častější,[29] s úzkostné poruchy vyskytující se mezi 16–52% a poruchy nálady ve 14–41%.[30] Není známo, zda astma způsobuje psychologické problémy nebo psychologické problémy vedou k astmatu.[31] Pacienti s astmatem, zvláště pokud jsou špatně kontrolovaní, jsou vystaveni zvýšenému riziku radiokontrast reakce.[32]
Dutiny se vyskytují častěji u lidí s astmatem.[33] To může souviset s účinkem agonisté beta 2 snížení slin.[34] Tyto léky mohou také zvýšit riziko zubní eroze.[34]
Příčiny
Astma je způsobeno kombinací složitých a neúplně pochopených environmentálních a genetických interakcí.[4][35] Ty ovlivňují jak jeho závažnost, tak jeho reakci na léčbu.[36] Předpokládá se, že nedávná zvýšená míra astmatu je způsobena změnami epigenetika (dědičný jiné faktory než ty, které souvisejí s Sekvence DNA ) a měnící se životní prostředí.[37] Astma, které začíná před dosažením věku 12 let, je pravděpodobnější v důsledku genetického vlivu, zatímco nástup po 12 letech je pravděpodobnější v důsledku vlivu prostředí.[38]
Životní prostředí
S vývojem a exacerbací astmatu je spojeno mnoho faktorů prostředí, včetně alergenů, znečištění ovzduší a dalších environmentálních chemikálií.[39] Kouření během těhotenství a po porodu je spojeno s vyšším rizikem příznaků podobných astmatu.[40] Nízký kvalita vzduchu z faktorů prostředí, jako je znečištění dopravy nebo vysoká ozón úrovně[41] byl spojován jak s rozvojem astmatu, tak se zvýšenou závažností astmatu.[42] Více než polovina případů u dětí ve Spojených státech se vyskytuje v oblastech, kde je kvalita ovzduší nižší než EPA standardy.[43] Nízká kvalita vzduchu je častější u s nízkými příjmy a menšinové komunity.[44]
Vystavení vnitřnímu prostředí těkavé organické sloučeniny může být spouštěčem astmatu; formaldehyd expozice má například pozitivní asociaci.[45] Ftaláty u určitých typů PVC jsou spojeny s astmatem u dětí i dospělých.[46][47] Během expozice pesticidy souvisí s rozvojem astmatu, je třeba ještě stanovit vztah příčin a následků.[48][49]
Většina důkazů nepodporuje kauzální roli mezi acetaminofen (paracetamol) nebo užívání antibiotik a astma.[50][51] Systematický přehled z roku 2014 zjistil, že souvislost mezi užíváním acetaminofenu a astmatem zmizela, když byly zohledněny infekce dýchacích cest.[52] Užívání acetaminofenu matkou během těhotenství je také spojeno se zvýšeným rizikem vzniku astmatu u dítěte.[53] Mateřský psychický stres během těhotenství je rizikovým faktorem pro rozvoj astmatu u dítěte.[54]
Astma je spojeno s expozicí vnitřním alergenům.[55] Mezi běžné vnitřní alergeny patří roztoči, švábi, zvířecí srst (úlomky kožešiny nebo peří) a plísně.[56][57] Bylo zjištěno, že snahy o snížení roztočů prachu jsou u symptomů u senzibilizovaných subjektů neúčinné.[58][59] Slabé důkazy naznačují, že úsilí o snížení tvorby plísní opravou budov může pomoci zlepšit příznaky astmatu u dospělých.[60] Některé virové respirační infekce, jako je respirační syncytiální virus a rhinovirus,[22] může zvýšit riziko vzniku astmatu, pokud je získáván jako malé dítě.[61] Některé další infekce však mohou riziko snížit.[22]
Hygienická hypotéza
The hygienická hypotéza pokusy vysvětlit celosvětově zvýšený výskyt astmatu jako přímý a nezamýšlený výsledek snížené expozice nepatogenních bakterií a virů v dětství.[62][63] Bylo navrženo, že snížená expozice bakteriím a virům je částečně způsobena zvýšenou čistotou a zmenšením velikosti rodiny v moderních společnostech.[64] Vystavení bakteriálním látkám endotoxin v raném dětství může zabránit rozvoji astmatu, ale expozice ve vyšším věku může vyvolat bronchokonstrikci.[65] Důkazy podporující hypotézu o hygieně zahrnují nižší výskyt astmatu na farmách a v domácnostech s domácími mazlíčky.[64]
Použití antibiotika v raném životě byla spojena s rozvojem astmatu.[66] Také doručení prostřednictvím císařský řez je spojeno se zvýšeným rizikem (odhaduje se na 20–80%) astmatu - toto zvýšené riziko je přičítáno nedostatku zdravé bakteriální kolonizace, kterou by novorozenec získal průchodem porodními cestami.[67][68] Existuje souvislost mezi astmatem a stupněm hojnosti, která může souviset s hygienickou hypotézou, protože méně zámožní jedinci jsou často více vystaveni bakteriím a virům.[69]
Genetický
| Hladiny endotoxinu | CC genotyp | Genotyp TT |
|---|---|---|
| Vysoká expozice | Nízké riziko | Vysoké riziko |
| Nízká expozice | Vysoké riziko | Nízké riziko |
Rodinná anamnéza je rizikovým faktorem pro astma a je do něj zapojeno mnoho různých genů.[71] Pokud je ovlivněno jedno identické dvojče, je pravděpodobnost, že druhé bude mít toto onemocnění, přibližně 25%.[71] Do konce roku 2005 bylo 25 genů spojeno s astmatem v šesti nebo více samostatných populacích, včetně GSTM1, IL10, CTLA-4, SPINK5, LTC4S, IL4R a ADAM33, mezi ostatními.[72] Mnoho z těchto genů souvisí s imunitním systémem nebo s modulací zánětu. I mezi tímto seznamem genů podporovaným vysoce replikovanými studiemi nebyly výsledky konzistentní u všech testovaných populací.[72] V roce 2006 více než 100 geny byly spojeny s astmatem v jednom genetická asociace studovat sám;[72] další se stále nacházejí.[73]
Některé genetické varianty mohou způsobit astma pouze v kombinaci s konkrétními expozicemi prostředí.[4] Příkladem je konkrétní polymorfismus jednoho nukleotidu v CD14 region a expozice vůči endotoxin (bakteriální produkt). Expozice endotoxinu může pocházet z několika zdrojů prostředí, včetně tabákového kouře, psů a farem. Riziko astmatu tedy určuje jak genetika člověka, tak úroveň expozice endotoxinu.[70]
Zdravotní podmínky
Triáda atopický ekzém, alergická rýma a astma se nazývá atopie.[74] Nejsilnějším rizikovým faktorem pro rozvoj astmatu je anamnéza atopické onemocnění;[61] s astmatem, které se vyskytuje mnohem častěji u těch, kteří mají ekzém nebo senná rýma.[75] Astma je spojováno s eozinofilní granulomatóza s polyangiitidou (dříve známý jako Churg – Straussův syndrom), autoimunitní onemocnění a vaskulitida.[76] Jednotlivci s určitými typy kopřivka mohou také pociťovat příznaky astmatu.[74]
Existuje korelace mezi obezita a riziko astmatu, přičemž oba se v posledních letech zvýšily.[77][78] Může hrát několik faktorů, včetně snížené respirační funkce v důsledku nahromadění tuku a skutečnosti, že tuková tkáň vede k prozánětlivému stavu.[79]
Beta blokátor léky jako propranolol může vyvolat astma u vnímavých osob.[80] Kardioselektivní beta-blokátory se však jeví jako bezpečné u pacientů s mírným nebo středně závažným onemocněním.[81][82] Jiné léky, které mohou způsobit problémy astmatikům, jsou inhibitory enzymu konvertujícího angiotensin, aspirin, a NSAID.[83] Užívání léků potlačujících kyselinu (inhibitory protonové pumpy a H2 blokátory ) během těhotenství je spojena se zvýšeným rizikem astmatu u dítěte.[84]
Exacerbace
Někteří jedinci budou mít stabilní astma týdny nebo měsíce a pak se u nich náhle objeví epizoda akutního astmatu. Různí jedinci reagují na různé faktory různými způsoby.[85] U většiny jedinců může dojít k závažné exacerbaci z řady spouštěcích látek.[85]
Mezi domácí faktory, které mohou vést k exacerbaci astmatu, patří prach, zvíře pachu (zejména kočičí a psí srst), šváb alergeny a plíseň.[85][86] Parfémy jsou častou příčinou akutních záchvatů u žen a dětí. Oba virový a bakteriální infekce horních cest dýchacích může onemocnění zhoršit.[85] Psychologický stres může zhoršit příznaky - předpokládá se, že stres mění imunitní systém a zvyšuje tak zánětlivou reakci dýchacích cest na alergeny a dráždivé látky.[42][87]
Exacerbace astmatu u dětí školního věku vrcholí na podzim, krátce po návratu dětí do školy. To může odrážet kombinaci faktorů, včetně špatného dodržování léčby, zvýšené expozice alergenům a virům a změně imunitní tolerance. Existují omezené důkazy, které by řídily možné přístupy ke snížení podzimních exacerbací, ale přestože jsou nákladné, sezónní omalizumab léčba od čtyř do šesti týdnů před návratem do školy může snížit podzimní exacerbace astmatu.[88]
Patofyziologie
Astma je důsledkem chronického zánět z vodivá zóna dýchacích cest (zejména průdušky a bronchioly ), což následně vede ke zvýšení kontraktability okolí hladké svaly. To mimo jiné vede k záchvatům zúžení dýchacích cest a klasickým příznakům sípání. Zúžení je obvykle reverzibilní s léčbou nebo bez léčby. Občas se změní samotné dýchací cesty.[23] Mezi typické změny v dýchacích cestách patří zvýšení eosinofily a zahušťování lamina reticularis. Chronicky se může zvětšovat velikost hladkého svalstva dýchacích cest spolu se zvýšením počtu slizničních žláz. Mezi další zahrnuté typy buněk patří: T lymfocyty, makrofágy, a neutrofily. Může také docházet k zapojení dalších složek imunitní systém počítaje v to: cytokiny, chemokiny, histamin, a leukotrieny mezi ostatními.[22]

Obrázek A ukazuje umístění plic a dýchacích cest v těle. Obrázek B ukazuje průřez normálními dýchacími cestami. Obrázek C ukazuje průřez dýchacími cestami během příznaků astmatu.

Překážka lumen a bronchiole mukoidním exsudátem, pohárová buňka metaplazie a epiteliální bazální membrána zesílení u osoby s astmatem.
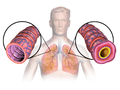
Schéma astmatu
Diagnóza
I když je astma dobře známým stavem, neexistuje žádná univerzálně dohodnutá definice.[22] Je definován Globální iniciativa pro astma jako „chronická zánětlivá porucha dýchacích cest, ve které hraje roli mnoho buněk a buněčných prvků. Chronický zánět je spojen s hyperreaktivitou dýchacích cest, která vede k opakujícím se epizodám sípání, dušnosti, tlaku na hrudi a kašle, zejména v noci nebo brzy ráno. Tyto epizody jsou obvykle spojeny s rozsáhlou, ale proměnlivou překážkou proudění vzduchu v plicích, která je často reverzibilní buď spontánně, nebo při léčbě “.[23]
V současné době neexistuje přesný test diagnózy, který je obvykle založen na vzorci příznaků a reakci na terapii v průběhu času.[5][22] Podezření na astma lze očekávat, pokud se v anamnéze opakuje sípání, kašel nebo potíže s dýcháním a tyto příznaky se vyskytují nebo zhoršují v důsledku cvičení, virových infekcí, alergenů nebo znečištění ovzduší.[89] Spirometrie se poté použije k potvrzení diagnózy.[89] U dětí do šesti let je diagnóza obtížnější, protože jsou příliš mladí na spirometrii.[90]
Spirometrie
Spirometrie se doporučuje na pomoc při diagnostice a léčbě.[91][92] Je to jediný nejlepší test na astma. Pokud FEV1 měřeno touto technikou zlepšuje více než 12% a zvyšuje se nejméně o 200 mililitrů po podání a bronchodilatátor jako salbutamol, toto podporuje diagnózu. Může to však být normální u pacientů s anamnézou mírného astmatu, kteří v současné době nepůsobí.[22] Tak jako kofein je bronchodilatátor u lidí s astmatem, užívání kofeinu před testem funkce plic může ovlivnit výsledky.[93] Difuzní kapacita jedním dechem může pomoci odlišit astma od CHOPN.[22] Je rozumné provádět spirometrii každé dva nebo dva roky, aby bylo možné sledovat, jak dobře je astma u člověka kontrolováno.[94]
Ostatní
The metacholinová výzva zahrnuje vdechování zvyšujících se koncentrací látky, která způsobuje zúžení dýchacích cest u pacientů s predispozicí. Pokud je negativní, znamená to, že člověk nemá astma; pokud je pozitivní, není to pro tuto chorobu specifické.[22]
Mezi další podpůrné důkazy patří: rozdíl ≥20% v maximální výdechový průtok nejméně tři dny v týdnu po dobu nejméně dvou týdnů ≥20% zlepšení maximálního průtoku po léčbě buď salbutamolem, inhalačními kortikosteroidy nebo prednisonem, nebo ≥20% snížení maximálního průtoku po expozici spouštěči.[95] Testování špičkového výdechového toku je však variabilnější než spirometrie, a proto se nedoporučuje pro rutinní diagnostiku. Může být užitečné pro každodenní vlastní monitorování u pacientů se středně těžkým až těžkým onemocněním a pro kontrolu účinnosti nových léků. Může také pomoci při léčbě u pacientů s akutními exacerbacemi.[96]
Klasifikace
| Vážnost | Frekvence příznaků | Noční příznaky | % FEV1 předpokládaných | FEV1 variabilita | Použití SABA |
|---|---|---|---|---|---|
| Přerušovaný | ≤2 / týden | ≤2 / měsíc | ≥80% | <20% | ≤2 dny / týden |
| Mírně vytrvalý | > 2 / týden | 3–4 / měsíc | ≥80% | 20–30% | > 2 dny / týden |
| Mírně perzistentní | Denně | > 1 / týden | 60–80% | >30% | denně |
| Těžká vytrvalost | Nepřetržitě | Časté (7 / týden) | <60% | >30% | ≥ dvakrát za den |
Astma je klinicky klasifikováno podle frekvence příznaků, vynuceného výdechového objemu za jednu sekundu (FEV1 ), a maximální výdechový průtok.[12] Astma lze také klasifikovat jako atopické (vnější) nebo neatopické (vnitřní) na základě toho, zda jsou příznaky vyvolávány alergeny (atopické) nebo ne (neatopické).[13] I když je astma klasifikováno na základě závažnosti, v současné době neexistuje jasná metoda klasifikace různých podskupin astmatu nad rámec tohoto systému.[97] Hledání způsobů, jak identifikovat podskupiny, které dobře reagují na různé typy léčby, je současným kritickým cílem výzkumu astmatu.[97]
I když je astma chronické obstrukční podmínka, není považována za součást chronická obstrukční plicní nemoc, protože tento termín se konkrétně týká kombinací nemocí, které jsou nevratné, jako např bronchiektázie a emfyzém.[98] Na rozdíl od těchto onemocnění je obstrukce dýchacích cest u astmatu obvykle reverzibilní; pokud se však neléčí, může chronický zánět z astmatu vést k nevratnému zablokování plic v důsledku remodelace dýchacích cest.[99] Na rozdíl od emfyzému astma ovlivňuje průdušky, nikoli alveoly.[100]
Exacerbace astmatu
| Téměř fatální | Vysoký PaCO2, nebo vyžadující mechanické větrání, nebo obojí | |
|---|---|---|
| Život ohrožující (kterýkoli z) | ||
| Klinické příznaky | Měření | |
| Změněno úroveň vědomí | Špičkový proud < 33% | |
| Vyčerpání | Nasycení kyslíkem < 92% | |
| Arytmie | PaO2 <8 kPa | |
| Nízký krevní tlak | „Normální“ PaCO2 | |
| Cyanóza | ||
| Tichá truhla | ||
| Špatné dýchací úsilí | ||
| Akutní těžké (kterýkoli z) | ||
| Špičkový průtok 33–50% | ||
| Dýchací frekvence ≥ 25 dechů za minutu | ||
| Srdeční frekvence ≥ 110 tepů za minutu | ||
| Nelze dokončit věty jedním dechem | ||
| Mírný | Zhoršení příznaků | |
| Špičkový průtok 50–80% nejlepší nebo předpokládaný | ||
| Žádné příznaky akutního těžkého astmatu | ||
Akutní exacerbace astmatu se běžně označuje jako astmatický záchvat. Klasické příznaky jsou dušnost, sípání, a tlak na hrudi.[22] Sípání je nejčastěji při dýchání.[102] I když se jedná o primární příznaky astmatu,[103] někteří lidé představují primárně s kašel a v závažných případech může být významně narušen pohyb vzduchu, takže není slyšet sípání.[101] U dětí bolest na hrudi je často přítomen.[104]
Známky vyskytující se během astmatického záchvatu zahrnují použití příslušenství svaly dýchání (sternocleidomastoid a scalenové svaly krku), může existovat a paradoxní puls (puls, který je při nádechu slabší a silnější při výdechu) a nadměrné nafouknutí hrudníku.[105] A modrá barva kůže a nehtů může dojít z nedostatku kyslíku.[106]
V mírné exacerbaci maximální výdechový průtok (PEFR) je ≥200 l / min, nebo ≥50% předpokládané nejlepší hodnoty.[107] Střední je definován jako mezi 80 a 200 l / min, nebo 25% a 50% předpokládaného nejlepšího, zatímco závažný je definován jako ≤ 80 l / min, nebo ≤25% předpokládaného nejlepšího.[107]
Akutní těžké astma, dříve známý jako status asthmaticus, je akutní exacerbace astmatu, která nereaguje na standardní léčbu bronchodilatancií a kortikosteroidů.[108] Polovina případů je způsobena infekcemi způsobenými alergeny, znečištěním ovzduší nebo nedostatečným nebo nevhodným užíváním léků.[108]
Křehké astma je druh astmatu, který lze odlišit opakovanými závažnými záchvaty.[101] Křehké astma typu 1 je onemocnění se širokou variabilitou průtoku, a to i přes intenzivní léčbu. Křehké astma typu 2 je pozadí dobře kontrolovaného astmatu s náhlými těžkými exacerbacemi.[101]
Cvičení
Cvičení může spustit bronchokonstrikce jak u lidí s astmatem, tak bez něj.[109] Vyskytuje se u většiny lidí s astmatem a až u 20% lidí bez astmatu.[109] Cvičení vyvolané bronchokonstrikce je u profesionálních sportovců běžné. Nejvyšší míra je mezi cyklisty (až 45%), plavci a běžky.[110] I když se může vyskytnout za jakýchkoli povětrnostních podmínek, je častější, když je sucho a zima.[111] Zdá se, že inhalační beta2-agonisté nezlepšují sportovní výkon u pacientů bez astmatu,[112] perorální dávky však mohou zlepšit vytrvalost a sílu.[113][114]
Pracovní
Astma jako důsledek (nebo zhoršené expozicí) na pracovišti je běžně hlášena nemoc z povolání.[115] Mnoho případů však není hlášeno nebo uznáno jako takové.[116][117] Odhaduje se, že 5–25% případů astmatu u dospělých souvisí s prací. Zapleteno bylo několik stovek různých agentů, z nichž nejběžnější jsou: isokyanáty, obilí a dřevěný prach, kalafuna, pájecí tok, latex, zvířata a aldehydy. Mezi zaměstnání spojená s nejvyšším rizikem problémů patří: ti, kteří barva ve spreji, pekaři a ti, kteří zpracovávají jídlo, zdravotní sestry, chemičtí pracovníci, ti, kteří pracují se zvířaty, svářeči, kadeřnictví a dřevařství.[115]
Aspirinem indukované astma
Aspirinem exacerbované respirační onemocnění (AERD), také známý jako aspirin -indukované astma, postihuje až 9% astmatiků.[118] AERD se skládá z astmatu, nosních polypů, onemocnění dutin a respiračních reakcí na aspirin a další NSAID léky (jako je ibuprofen a naproxen).[119] Lidé často také ztrácejí čich a nejčastěji pociťují respirační reakce na alkohol.[120]
Alkoholem vyvolané astma
Alkohol může zhoršit astmatické příznaky až u třetiny lidí.[121] To může být ještě častější u některých etnických skupin, jako je japonský a pacienti s astmatem vyvolaným aspirinem.[121] Jiné studie zjistily zlepšení astmatických příznaků alkoholu.[121]
Neatopické astma
Neatopické astma, známé také jako vnitřní nebo nealergické, tvoří 10 až 33% případů. Existuje negativní kožní test na běžné inhalační alergeny a normální sérové koncentrace IgE. Často to začíná později v životě a ženy jsou postiženy častěji než muži. Obvyklá léčba nemusí také fungovat.[122]
Diferenciální diagnostika
Mnoho dalších stavů může způsobit příznaky podobné těm astmatickým. U dětí mohou být příznaky způsobeny jinými onemocněními horních cest dýchacích, jako je alergická rýma a zánět vedlejších nosních dutin, jakož i další příčiny ucpání dýchacích cest včetně aspirace cizího tělesa, tracheální stenóza, laryngotracheomalacie, cévní kroužky, zvětšené lymfatické uzliny nebo krční hmoty.[123] Bronchiolitida a další virové infekce mohou také způsobit sípání.[124] U dospělých CHOPN, městnavé srdeční selhání, masy dýchacích cest, stejně jako kašel vyvolaný léky v důsledku ACE inhibitory může způsobit podobné příznaky. V obou populacích dysfunkce hlasivek se mohou prezentovat podobně.[123]
Chronická obstrukční plicní nemoc mohou koexistovat s astmatem a mohou nastat jako komplikace chronického astmatu. Po 65 letech bude mít většina lidí s obstrukčním onemocněním dýchacích cest astma a CHOPN. V tomto nastavení lze CHOPN odlišit zvýšením neutrofilů dýchacích cest, abnormálně zvýšenou tloušťkou stěny a zvýšením hladkého svalstva v průduškách. Tato úroveň vyšetřování se však neprovádí kvůli CHOPN a sdílení astmatu s podobnými principy léčby: kortikosteroidy, dlouhodobě působící beta-agonisté a odvykání kouření.[125] Symptomy se velmi podobají astmatu, korelují s větší expozicí cigaretovému kouři, vyšším věkem, menší reverzibilitou symptomů po podání bronchodilatátoru a sníženou pravděpodobností atopie v rodinné anamnéze.[126][127]
Prevence
Důkazy o účinnosti opatření k prevenci rozvoje astmatu jsou slabé.[128] The Světová zdravotnická organizace doporučuje snížit rizikové faktory, jako je tabákový kouř, znečištění ovzduší, chemické dráždivé látky včetně parfém a počet infekce dolních cest dýchacích.[129][130] Mezi další snahy, které ukazují slib, patří: omezení expozice kouři in utero, kojení a zvýšené vystavení péči o děti nebo velkým rodinám, ale žádný z nich není dostatečně podporován, aby byl pro tuto indikaci doporučen.[128]
Včasná expozice zvířat může být užitečná.[131] Výsledky z expozice zvířatům v jiných dobách nejsou přesvědčivé[132] a domácí mazlíčky se z domova doporučují vyjímat, pouze pokud má člověk alergické příznaky.[133]
Dietní omezení během těhotenství nebo kojení nebyla prokázána jako účinná při prevenci astmatu u dětí a nedoporučují se.[133] Snížení nebo vyloučení sloučenin známých citlivým lidem z pracoviště může být účinné.[115] Není jasné, zda roční očkování proti chřipce ovlivňuje riziko exacerbací.[134] Imunizaci však doporučuje Světová zdravotnická organizace.[135] Zákaz kouření je účinný při snižování exacerbací astmatu.[136]
Řízení
I když neexistuje lék na astma, příznaky lze obvykle zlepšit.[137] Nejúčinnější léčbou astmatu je identifikace spouštěčů, jako je Cigaretový kouř, domácí zvířata, nebo aspirin a vyloučení jejich vystavení. Pokud je vyhýbání se spouštění nedostatečné, doporučuje se použití léků. Farmaceutické léky se vybírají mimo jiné na základě závažnosti onemocnění a četnosti příznaků. Specifické léky na astma jsou široce rozděleny do rychle působících a dlouhodobě působících kategorií.[138][139]
Bronchodilatátory jsou doporučeny pro krátkodobé zmírnění příznaků. U pacientů s občasnými záchvaty nejsou zapotřebí žádné další léky. Pokud je přítomno mírné přetrvávající onemocnění (více než dva záchvaty týdně), je třeba podávat nízké dávky inhalačních kortikosteroidů nebo antagonista leukotrienu nebo a stabilizátor žírných buněk ústy se doporučuje. Pro ty, kteří mají každodenní záchvaty, se používá vyšší dávka inhalačních kortikosteroidů. Při mírné nebo závažné exacerbaci se k těmto léčbám přidávají kortikosteroidy ústami.[7]
Lidé s astmatem mají vyšší výskyt úzkost, psychický stres, a Deprese.[140][141] To souvisí s horší kontrolou astmatu.[140] Kognitivně behaviorální terapie může zlepšit kvalitu života, kontrolu astmatu a hladinu úzkosti u lidí s astmatem.[140]
Zlepšování znalostí lidí o astmatu a používání písemného akčního plánu bylo identifikováno jako důležitá součást léčby astmatu.[142] Poskytování vzdělávacích sezení, které obsahují informace specifické pro kulturu člověka, je pravděpodobně efektivní.[143] Je zapotřebí dalšího výzkumu, aby se zjistilo, zda zvýšení připravenosti a znalostí o astmatu mezi zaměstnanci školy a rodinami využívajícími domácí a školní intervence vede k dlouhodobému zlepšení bezpečnosti dětí s astmatem.[144][145][146] Intervence školní samosprávy při léčbě astmatu, které se snaží zlepšit znalosti o astmatu, jeho spouštěcích faktorech a důležitosti pravidelného hodnocení odborníkem, mohou snížit počet hospitalizací a návštěvy pohotovostních oddělení. Tyto intervence mohou také snížit počet dní, kdy se u dětí vyskytnou příznaky astmatu, a mohou vést k malému zlepšení kvality života souvisejícího s astmatem.[147] Je zapotřebí dalšího výzkumu, aby se zjistilo, zda sdílené rozhodování je užitečné při léčbě dospělých s astmatem[148] nebo pokud je osobní akční plán pro astma efektivní a nezbytný.[149] Někteří lidé s astmatem užívají pulzní oxymetry sledovat jejich vlastní hladinu kyslíku v krvi během astmatického záchvatu. Neexistují však žádné důkazy týkající se použití v těchto případech.[150]
Modifikace životního stylu
Vyhýbání se spouštěčům je klíčovou součástí zlepšování kontroly a prevence útoků. Mezi nejčastější spouštěče patří alergeny, kouř (z tabáku nebo jiných zdrojů), znečištění ovzduší, neselektivní beta-blokátory a potraviny obsahující siřičitany.[151][152] Kouření cigaret a pasivní kouř (pasivní kouř) může snížit účinnost léků, jako jsou kortikosteroidy.[153] Zákony omezující kouření snižují počet lidí hospitalizovaných pro astma.[136] Opatření na kontrolu roztočů, včetně filtrace vzduchu, chemikálií pro hubení roztočů, vysávání, potahů matrací a dalších metod, neměla žádný účinek na příznaky astmatu.[58] Neexistují dostatečné důkazy, které by naznačovaly, že odvlhčovače jsou užitečné při kontrole astmatu.[154]
Celkově je cvičení prospěšné u lidí se stabilním astmatem.[155] Jóga by mohla poskytnout malé zlepšení kvality života a příznaků u lidí s astmatem.[156] Je zapotřebí dalšího výzkumu, aby se zjistilo, jak efektivní je hubnutí na zlepšení kvality života, využívání služeb zdravotní péče a nepříznivých účinků na lidi všech věkových skupin s astmatem.[157][158]
Léky
Léky používané k léčbě astmatu se dělí do dvou obecných skupin: léky pro rychlou úlevu používané k léčbě akutních příznaků; a dlouhodobé kontrolní léky používané k prevenci další exacerbace.[138] Antibiotika obecně nejsou nutné pro náhlé zhoršení příznaků nebo pro léčbu astmatu kdykoli.[159][160]
Rychle působící

- Krátce působící beta2- agonisté adrenoreceptorů (SABA), jako je salbutamol (albuterol USAN ) jsou první linií léčby příznaků astmatu.[7] Doporučují se před cvičením u pacientů s příznaky vyvolanými cvičením.[161]
- Anticholinergikum léky, jako např ipratropium, poskytují další výhodu při použití v kombinaci se SABA u pacientů se středně závažnými nebo závažnými příznaky a mohou zabránit hospitalizaci.[7][162][163] Anticholinergní bronchodilatátory lze také použít, pokud osoba nemůže tolerovat SABA.[98] Pokud dítě vyžaduje přijetí do nemocnice, další ipratropium se nezdá, že by pomohlo SABA.[164] Pro děti starší 2 let s akutními příznaky astmatu jsou samotné inhalační anticholinergní léky bezpečné, ale nejsou tak účinné jako inhalační SABA nebo SABA v kombinaci s inhalačními anticholinergními léky.[165][162] Dospělí, kteří dostávají kombinované inhalační léky, které zahrnují krátkodobě působící anticholinergika a SABA, mohou být vystaveni riziku zvýšených nežádoucích účinků, jako je třes, agitovanost a srdeční rytmus bušení srdce ve srovnání s lidmi, kteří jsou léčeni samotnou SABA.[163]
- Starší, méně selektivní adrenergní agonisté, například vdechováním epinefrin, mají podobnou účinnost jako SABA.[166] Nedoporučují se však kvůli obavám z nadměrné srdeční stimulace.[167]
- Krátký průběh kortikosteroidů po akutní exacerbaci astmatu může pomoci zabránit relapsům a snížit počet hospitalizací.[168] U dospělých a dětí, které jsou v nemocnici kvůli akutnímu astmatu, zlepšují systematické (IV) kortikosteroidy příznaky.[169][170]
Dlouhodobá kontrola

- Kortikosteroidy jsou obecně považovány za nejúčinnější léčbu dostupnou pro dlouhodobou kontrolu.[138] Inhalační formy jako např beklomethason se obvykle používají kromě případů závažného přetrvávajícího onemocnění, při kterém mohou být potřebné perorální kortikosteroidy.[138][171] Obvykle se doporučuje používat inhalační přípravky jednou nebo dvakrát denně, v závislosti na závažnosti příznaků.[172]
- Dlouhodobě působící agonisté beta-adrenoreceptorů (LABA), jako je salmeterol a formoterol může zlepšit kontrolu astmatu, alespoň u dospělých, pokud se podává v kombinaci s inhalačními kortikosteroidy.[173][174] U dětí je tato výhoda nejistá.[173][175][174] Při použití bez steroidů zvyšují riziko závažných vedlejší efekty,[176] a s kortikosteroidy mohou mírně zvýšit riziko.[177][178] Důkazy naznačují, že u dětí s perzistujícím astmatem může léčebný režim, který zahrnuje LABA přidanou k inhalačním kortikosteroidům, zlepšit funkci plic, ale nesníží množství závažných exacerbací.[179] Děti, které v rámci léčby astmatu vyžadují LABA, možná budou muset častěji chodit do nemocnice.[179]
- Antagonisté leukotrienových receptorů (antileukotrienová činidla, jako je montelukast a zafirlukast ) lze použít vedle inhalačních kortikosteroidů, obvykle také ve spojení s LABA.[17][138][180][181][182] Důkazy nejsou dostatečné na podporu použití při akutních exacerbacích.[183][184] U dospělých nebo dospívajících s přetrvávajícím astmatem, které není dobře kontrolováno, přidání antileukotrienových látek spolu s denními inhalačními kortikosteroidy zlepšuje funkci plic a snižuje riziko středně závažných a závažných exacerbací astmatu.[181] Antileukotrienové látky mohou být účinné samostatně pro dospívající a dospělé, avšak neexistuje jasný výzkum, který by naznačoval, kterým lidem s astmatem by prospěl samotný antileukotrienový receptor.[185] U osob mladších pěti let byly antileukotrienové přípravky preferovanou doplňkovou léčbou po inhalačních kortikosteroidech Britskou hrudní společností v roce 2009.[186] Systematický přehled Cochrane z roku 2013 dospěl k závěru, že antileukotrienové látky se zdají být málo přínosné, pokud se přidávají k inhalačním steroidům k léčbě dětí.[187] Podobná třída drog, 5-LOX Inhibitory mohou být použity jako alternativa při chronické léčbě mírného až středně závažného astmatu u starších dětí a dospělých.[17][188] Od roku 2013 je v této rodině jeden lék známý jako zileuton.[17]
- Intravenózní podání léčiva aminofylin neposkytuje zlepšení bronchodilatace ve srovnání se standardní léčbou inhalačními beta-2 agonisty.[189] Léčba aminofylinem je spojena s více nežádoucími účinky ve srovnání s léčbou inhalačními beta-2 agonisty.[189]
- Stabilizátory žírných buněk (jako kromolyn sodný ) jsou další nepreferovanou alternativou kortikosteroidů.[138]
- Pro děti s astmatem, které je dobře kontrolováno kombinovanou terapií inhalační kortikosteroidy (ICS) a dlouhodobě působící beta2-agistony (LABA), výhody a poškození ukončení léčby LABA a ukončení léčby pouze pomocí ICS jsou nejisté.[190] U dospělých, kteří mají stabilní astma, když užívají kombinaci LABA a inhalačních kortikosteroidů (ICS), může ukončení léčby LABA zvýšit riziko exacerbací astmatu, které vyžadují léčbu kortikosteroidy ústami.[191] Ukončení léčby LABA pravděpodobně nemá velký nebo žádný důležitý rozdíl v kontrole astmatu nebo kvalitě života související s astmatem.[191] Není jisté, zda zastavení léčby LABA zvyšuje riziko závažných nežádoucích účinků nebo exacerbací vyžadujících návštěvu pohotovostního oddělení nebo hospitalizaci.[191]
- Anticholinergní léky, jako je ipratropiumbromid, se neukázaly jako prospěšné pro léčbu chronického astmatu u dětí starších 2 let,[192] ale není doporučeno pro rutinní léčbu chronického astmatu u dospělých.[193]
- Neexistují žádné přesvědčivé důkazy, které lze doporučit chlorochin léky jako náhrada za užívání kortikosteroidů ústami (pro ty, kteří nejsou schopni tolerovat inhalační steroidy).[194] Methotrexate is not suggested as a replacement for taking corticosteriods by mouth ("steroid sparing") due to the adverse effects associated with taking methotrexate and the minimal relief provided for asthma symptoms.[195]
Způsoby doručení
Medications are typically provided as metered-dose inhalers (MDIs) in combination with an asthma spacer nebo jako dry powder inhaler. The spacer is a plastic cylinder that mixes the medication with air, making it easier to receive a full dose of the drug. A rozprašovač lze také použít. Nebulizers and spacers are equally effective in those with mild to moderate symptoms. However, insufficient evidence is available to determine whether a difference exists in those with severe disease.[196] For delivering short-acting beta-agonists in acute asthma in children, spacers may have advantages compared to nebulisers, but children with life-threatening asthma have not been studied.[197] There is no strong evidence for the use of intravenous LABA for adults or children who have acute asthma.[198] There is insufficient evidence to directly compare the effectiveness of a metered-dose inhaler attached to a homemade spacer compared to commercially available spacer for treating children with asthma.[199]
Adverse effects
Long-term use of inhaled corticosteroids at conventional doses carries a minor risk of adverse effects.[200] Risks include drozd, vývoj šedý zákal, and a slightly slowed rate of growth.[200][201][202] Rinsing the mouth after the use of inhaled steroids can decrease the risk of thrush.[203] Higher doses of inhaled steroids may result in lower kostní minerální hustota.[204]
Ostatní
Inflammation in the lungs can be estimated by the level of exhaled oxid dusnatý.[205][206] The use of exhaled nitric oxide levels (FeNO) to guide asthma medication dosing may have small benefits for preventing asthma attacks but the potential benefits are not strong enough for this approach to be universally recommended as a method to guide asthma therapy in adults or children.[205][206]
When asthma is unresponsive to usual medications, other options are available for both emergency management and prevention of flareups. Additional options include:
- Kyslík zmírnit hypoxie -li saturations fall below 92%.[207]
- Corticosteroid by mouth are recommended with five days of prednisone being the same 2 days of dexamethason.[208] One review recommended a seven-day course of steroids.[209]
- Síran hořečnatý intravenous treatment increases bronchodilation when used in addition to other treatment in moderate severe acute asthma attacks.[18][210][211] In adults intravenous treatment results in a reduction of hospital admissions.[212] Low levels of evidence suggest that inhaled (nebulised) magnesium sulfate may have a small benefit for treating acute asthma in adults.[213] Overall, high quality evidence do not indicate a large benefit for combining magnesium sulfate with standard inhaled treatments for adults with asthma.[213]
- Heliox, a mixture of helium and oxygen, may also be considered in severe unresponsive cases.[18]
- Intravenous salbutamol is not supported by available evidence and is thus used only in extreme cases.[207]
- Methylxanthines (jako theophylline ) were once widely used, but do not add significantly to the effects of inhaled beta-agonists.[207] Their use in acute exacerbations is controversial.[214]
- The dissociative anesthetic ketamin is theoretically useful if intubace a mechanická ventilace is needed in people who are approaching respiratory arrest; however, there is no evidence from clinical trials to support this.[215]
- For those with severe persistent asthma not controlled by inhaled corticosteroids and LABAs, bronchial thermoplasty may be an option.[216] It involves the delivery of controlled thermal energy to the airway wall during a series of bronchoscopies.[216][217] While it may increase exacerbation frequency in the first few months it appears to decrease the subsequent rate. Effects beyond one year are unknown.[218]
- Monoklonální protilátka injections such as mepolizumab,[219] dupilumab,[220] nebo omalizumab may be useful in those with poorly controlled atopic asthma.[221] However, as of 2019 these medications are expensive and their use is therefore reserved for those with severe symptoms to achieve cost-effectiveness.[222] Monoclonal antibodies targeting interleukin-5 (IL-5) or its receptor (IL-5R), including mepolizumab, reslizumab nebo benralizumab, in addition to standard care in severe asthma is effective in reducing the rate of asthma exacerbations. There is limited evidence for improved health-related quality of life and lung function.[223]
- Důkazy tomu nasvědčují sublingual immunotherapy in those with both alergická rýma and asthma improve outcomes.[224]
- It is unclear if non-invasive positive pressure ventilation in children is of use as it has not been sufficiently studied.[225]
Alternativní medicína
Many people with asthma, like those with other chronic disorders, use alternative treatments; surveys show that roughly 50% use some form of unconventional therapy.[226][227] There is little data to support the effectiveness of most of these therapies.
Evidence is insufficient to support the usage of vitamín C nebo vitamin E. for controlling asthma.[228][229] There is tentative support for use of vitamin C in exercise induced bronchospasm.[230] Rybí tuk dietary supplements (marine n-3 fatty acids)[231] and reducing dietary sodium[232] do not appear to help improve asthma control. In people with mild to moderate asthma, treatment with vitamin D supplementation may reduce the risk of asthma exacerbations, however, it is not clear if this is only helpful for people who have low vitamin D levels to begin with (low baseline vitamin D).[233] There is no strong evidence to suggest that vitamin D supplements improve day-to-day asthma symptoms or a person's lung function.[233] There is no strong evidence to suggest that adults with asthma should avoid foods that contain glutaman sodný (MSG).[234] There have not been enough high-quality studies performed to determine if children with asthma should avoid eating food that contains MSG.[234]
Acupuncture is not recommended for the treatment as there is insufficient evidence to support its use.[235][236] Air ionisers show no evidence that they improve asthma symptoms or benefit lung function; this applied equally to positive and negative ion generators.[237] Manual therapies, including osteopatický, chiropraxe, physiotherapeutic a respiratory therapeutic maneuvers, have insufficient evidence to support their use in treating asthma.[238] The Buteyko breathing technique for controlling hyperventilation may result in a reduction in medication use; however, the technique does not have any effect on lung function.[139] Thus an expert panel felt that evidence was insufficient to support its use.[235] There is no clear evidence that breathing exercises are effective for treating children with asthma.[239]
Prognóza
The prognosis for asthma is generally good, especially for children with mild disease.[240] Mortality has decreased over the last few decades due to better recognition and improvement in care.[241] In 2010 the death rate was 170 per million for males and 90 per million for females.[242] Rates vary between countries by 100 fold.[242]
Globally it causes moderate or severe disability in 19.4 million people as of 2004 (16 million of which are in low and middle income countries).[243] Of asthma diagnosed during childhood, half of cases will no longer carry the diagnosis after a decade.[71] Airway remodeling is observed, but it is unknown whether these represent harmful or beneficial changes.[244] Early treatment with corticosteroids seems to prevent or ameliorates a decline in lung function.[245] Asthma in children also has negative effects on quality of life of their parents.[246]
 Asthma deaths per million persons in 20120–1011–1314–1718–2324–3233–4344–5051–6667–9596–251
Asthma deaths per million persons in 20120–1011–1314–1718–2324–3233–4344–5051–6667–9596–251 Životní rok upravený o postižení for asthma per 100,000 inhabitants in 2004.[247]žádná data0-100100–150150–200200–250250–300300–350350–400400–450450–500500–550550–600>600
Životní rok upravený o postižení for asthma per 100,000 inhabitants in 2004.[247]žádná data0-100100–150150–200200–250250–300300–350350–400400–450450–500500–550550–600>600
Epidemiologie

As of 2011, 235–330 million people worldwide are affected by asthma,[249][250][251] and approximately 250,000–345,000 people die per year from the disease.[23][252] Rates vary between countries with prevalences between 1 and 18%.[23] It is more common in rozvinutý než rozvojové země.[23] One thus sees lower rates in Asia, Eastern Europe and Africa.[22] Within developed countries it is more common in those who are economically disadvantaged while in contrast in developing countries it is more common in the affluent.[23] The reason for these differences is not well known.[23] Low and middle income countries make up more than 80% of the mortality.[253]
While asthma is twice as common in boys as girls,[23] severe asthma occurs at equal rates.[254] In contrast adult women have a higher rate of asthma than men[23] and it is more common in the young than the old.[22] In children, asthma was the most common reason for admission to the hospital following an emergency department visit in the US in 2011.[255]
Global rates of asthma have increased significantly between the 1960s and 2008[20][256] with it being recognized as a major public health problem since the 1970s.[22] Rates of asthma have plateaued in the developed world since the mid-1990s with recent increases primarily in the developing world.[257] Asthma affects approximately 7% of the population of the United States[176] and 5% of people in the United Kingdom.[258] Canada, Australia and New Zealand have rates of about 14–15%.[259]
The average death rate from 2011 to 2015 from asthma in the UK was about 50% higher than the average for the European Union and had increased by about 5% in that time.[260] Children are more likely see a physician due to asthma symptoms after school starts in September.[261]
Ekonomika
From 2000 to 2010, the average cost per asthma-related hospital stay in the United States for children remained relatively stable at about $3,600, whereas the average cost per asthma-related hospital stay for adults increased from $5,200 to $6,600.[262] In 2010, Medicaid was the most frequent primary payer among children and adults aged 18–44 years in the United States; private insurance was the second most frequent payer.[262] Among both children and adults in the lowest income communities in the United States there is a higher rate of hospital stays for asthma in 2010 than those in the highest income communities.[262]
Dějiny

Asthma was recognized in starověký Egypt and was treated by drinking an kadidlo směs známá jako kyphi.[21] It was officially named as a specific respiratory problem by Hippokrates circa 450 BC, with the Greek word for "panting" forming the basis of our modern name.[22] In 200 BC it was believed to be at least partly related to the emotions.[30] In the 12th century the Jewish physician-philosopher Maimonides wrote a treatise on asthma in Arabic, based partly on Arabic sources, in which he discussed the symptoms, proposed various dietary and other means of treatment, and emphasized the importance of climate and clean air.[263]
In 1873, one of the first papers in modern medicine on the subject tried to explain the patofyziologie of the disease while one in 1872, concluded that asthma can be cured by rubbing the chest with chloroform liniment.[264][265] Medical treatment in 1880 included the use of intravenous doses of a drug called pilocarpine.[266] In 1886, F. H. Bosworth theorized a connection between asthma and senná rýma.[267] Adrenalin was first referred to in the treatment of asthma in 1905.[268] Oral corticosteroids began to be used for this condition in the 1950s while inhaled corticosteroids and selective short acting beta agonist came into wide use in the 1960s.[269][270]
A notable and well-documented case in the 19th century was that of young Theodore Roosevelt (1858–1919). At that time there was no effective treatment. Roosevelt's youth was in large part shaped by his poor health partly related to his asthma. He experienced recurring nighttime asthma attacks that caused the experience of being smothered to death, terrifying the boy and his parents.[271]
During the 1930s to 1950s, asthma was known as one of the "holy seven" psychosomatic illnesses. Its cause was considered to be psychological, with treatment often based on psychoanalysis and other talking cures.[272] As these psychoanalysts interpreted the asthmatic wheeze as the suppressed cry of the child for its mother, they considered the treatment of depression to be especially important for individuals with asthma.[272]
Reference
- ^ GINA 2011, str. 18
- ^ A b British Guideline 2009, str. 4
- ^ A b C d E F G h i j "Asthma Fact sheet №307". SZO. Listopad 2013. Archivovány od originál 29. června 2011. Citováno 3. března 2016.
- ^ A b C d Martinez FD (January 2007). "Genes, environments, development and asthma: a reappraisal". The European Respiratory Journal. 29 (1): 179–84. doi:10.1183/09031936.00087906. PMID 17197483.
- ^ A b C Lemanske RF, Busse WW (February 2010). "Asthma: clinical expression and molecular mechanisms". The Journal of Allergy and Clinical Immunology. 125 (2 Suppl 2): S95-102. doi:10.1016/j.jaci.2009.10.047. PMC 2853245. PMID 20176271.
- ^ A b NHLBI Guideline 2007, pp. 169–72
- ^ A b C d E NHLBI Guideline 2007, str. 214
- ^ A b GBD 2015 Disease Injury Incidence Prevalence Collaborators (October 2016). „Globální, regionální a národní výskyt, prevalence a roky prožité s postižením pro 310 nemocí a úrazů, 1990–2015: systematická analýza studie Global Burden of Disease Study 2015“. Lanceta. 388 (10053): 1545–1602. doi:10.1016 / S0140-6736 (16) 31678-6. PMC 5055577. PMID 27733282.
- ^ A b GBD 2015 Mortality Causes of Death Collaborators (October 2016). „Globální, regionální a národní naděje dožití, úmrtnost ze všech příčin a specifická úmrtnost pro 249 příčin úmrtí, 1980–2015: systematická analýza studie Global Burden of Disease Study 2015“. Lanceta. 388 (10053): 1459–1544. doi:10.1016 / S0140-6736 (16) 31012-1. PMC 5388903. PMID 27733281.
- ^ NHLBI Guideline 2007, s. 11–12
- ^ GINA 2011, str. 20,51
- ^ A b C Yawn BP (September 2008). "Factors accounting for asthma variability: achieving optimal symptom control for individual patients" (PDF). Primary Care Respiratory Journal. 17 (3): 138–47. doi:10.3132/pcrj.2008.00004. PMC 6619889. PMID 18264646. Archivováno (PDF) from the original on 2009-03-26.
- ^ A b Kumar, Vinay; Abbas, Abul K .; Fausto, Nelson; Aster, Jon, eds. (2010). Robbins a Cotran patologické základy nemoci (8. vydání). Saunders. p. 688. ISBN 978-1-4160-3121-5. OCLC 643462931.
- ^ Stedmanův lékařský slovník (28 ed.). Lippincott Williams & Wilkins. 2005. ISBN 978-0-7817-3390-8.
- ^ GINA 2011, str. 71
- ^ GINA 2011, str. 33
- ^ A b C d Scott JP, Peters-Golden M (September 2013). "Antileukotriene agents for the treatment of lung disease". American Journal of Respiratory and Critical Care Medicine. 188 (5): 538–44. doi:10.1164/rccm.201301-0023PP. PMID 23822826.
- ^ A b C NHLBI Guideline 2007, pp. 373–75
- ^ Global Burden of Disease Study 2013 Collaborators (August 2015). "Global, regional, and national incidence, prevalence, and years lived with disability for 301 acute and chronic diseases and injuries in 188 countries, 1990–2013: a systematic analysis for the Global Burden of Disease Study 2013". Lanceta. 386 (9995): 743–800. doi:10.1016/s0140-6736(15)60692-4. PMC 4561509. PMID 26063472.
- ^ A b Anandan C, Nurmatov U, van Schayck OC, Sheikh A (February 2010). "Is the prevalence of asthma declining? Systematic review of epidemiological studies". Alergie. 65 (2): 152–67. doi:10.1111/j.1398-9995.2009.02244.x. PMID 19912154. S2CID 19525219.
- ^ A b Manniche L. (1999). Sacred luxuries: fragrance, aromatherapy, and cosmetics in ancient Egypt. Cornell University Press. str.49. ISBN 978-0-8014-3720-5.
- ^ A b C d E F G h i j k l m n Murray, John F. (2010). "Ch. 38 Asthma". In Mason, Robert J.; Murray, John F.; Broaddus, V. Courtney; Nadel, Jay A.; Martin, Thomas R.; King, Jr., Talmadge E.; Schraufnagel, Dean E. (eds.). Murray and Nadel's textbook of respiratory medicine (5. vydání). Elsevier. ISBN 978-1-4160-4710-0.
- ^ A b C d E F G h i j GINA 2011, s. 2–5
- ^ Jindal SK, ed. (2011). Textbook of pulmonary and critical care medicine. Nové Dillí: Jaypee Brothers Medical Publishers. p. 242. ISBN 978-93-5025-073-0. Archivováno from the original on 2016-04-24.
- ^ George, Ronald B. (2005). Chest medicine : essentials of pulmonary and critical care medicine (5. vydání). Philadelphia: Lippincott Williams & Wilkins. p. 62. ISBN 978-0-7817-5273-2. Archivováno from the original on 2016-05-05.
- ^ British Guideline 2009, str. 14
- ^ GINA 2011, s. 8–9
- ^ Boulet LP (April 2009). "Influence of comorbid conditions on asthma". The European Respiratory Journal. 33 (4): 897–906. doi:10.1183/09031936.00121308. PMID 19336592.
- ^ Boulet LP, Boulay MÈ (June 2011). "Asthma-related comorbidities". Odborný přehled respirační medicíny. 5 (3): 377–93. doi:10.1586/ers.11.34. PMID 21702660.
- ^ A b editors, Andrew Harver, Harry Kotses (2010). Asthma, health and society a public health perspective. New York: Springer. p. 315. ISBN 978-0-387-78285-0. Archivováno from the original on 2016-05-12.CS1 maint: další text: seznam autorů (odkaz)
- ^ Thomas M, Bruton A, Moffat M, Cleland J (September 2011). "Asthma and psychological dysfunction". Primary Care Respiratory Journal. 20 (3): 250–6. doi:10.4104/pcrj.2011.00058. PMC 6549858. PMID 21674122.
- ^ Thomsen HS, Webb JA, eds. (2014). Contrast media : safety issues and ESUR guidelines (Třetí vydání.). Dordrecht: Springer. p. 54. ISBN 978-3-642-36724-3.
- ^ Agostini, BA; Collares, KF; Costa, FDS; Correa, MB; Demarco, FF (August 2019). "The role of asthma in caries occurrence – meta-analysis and meta-regression". The Journal of Asthma. 56 (8): 841–852. doi:10.1080/02770903.2018.1493602. PMID 29972654. S2CID 49694304.
- ^ A b Thomas, MS; Parolia, A; Kundabala, M; Vikram, M (June 2010). "Asthma and oral health: a review". Australský zubní deník. 55 (2): 128–33. doi:10.1111/j.1834-7819.2010.01226.x. PMID 20604752.
- ^ Miller RL, Ho SM (March 2008). "Environmental epigenetics and asthma: current concepts and call for studies". American Journal of Respiratory and Critical Care Medicine. 177 (6): 567–73. doi:10.1164/rccm.200710-1511PP. PMC 2267336. PMID 18187692.
- ^ Choudhry S, Seibold MA, Borrell LN, Tang H, Serebrisky D, Chapela R, et al. (Červenec 2007). "Dissecting complex diseases in complex populations: asthma in latino americans". Proceedings of the American Thoracic Society. 4 (3): 226–33. doi:10.1513/pats.200701-029AW. PMC 2647623. PMID 17607004.
- ^ Dietert RR (September 2011). "Maternal and childhood asthma: risk factors, interactions, and ramifications". Reprodukční toxikologie. 32 (2): 198–204. doi:10.1016/j.reprotox.2011.04.007. PMID 21575714.
- ^ Tan DJ, Walters EH, Perret JL, Lodge CJ, Lowe AJ, Matheson MC, Dharmage SC (February 2015). "Age-of-asthma onset as a determinant of different asthma phenotypes in adults: a systematic review and meta-analysis of the literature". Odborný přehled respirační medicíny. 9 (1): 109–23. doi:10.1586/17476348.2015.1000311. PMID 25584929. S2CID 23213216.
- ^ Kelly FJ, Fussell JC (August 2011). "Air pollution and airway disease". Klinická a experimentální alergie. 41 (8): 1059–71. doi:10.1111/j.1365-2222.2011.03776.x. PMID 21623970. S2CID 37717160.
- ^ GINA 2011, str. 6
- ^ GINA 2011, str. 61
- ^ A b Gold DR, Wright R (2005). "Population disparities in asthma". Výroční revize veřejného zdraví. 26: 89–113. doi:10.1146/annurev.publhealth.26.021304.144528. PMID 15760282.
- ^ American Lung Association (June 2001). "Urban air pollution and health inequities: a workshop report". Perspektivy zdraví a životního prostředí. 109 Suppl 3: 357–74. doi:10.1289/ehp.01109s3357. PMC 1240553. PMID 11427385.
- ^ Brooks, Nancy; Sethi, Rajiv (February 1997). "The Distribution of Pollution: Community Characteristics and Exposure to Air Toxics". Journal of Environmental Economics and Management. 32 (2): 233–50. doi:10.1006/jeem.1996.0967.
- ^ McGwin G, Lienert J, Kennedy JI (March 2010). "Formaldehyde exposure and asthma in children: a systematic review". Perspektivy zdraví a životního prostředí. 118 (3): 313–7. doi:10.1289/ehp.0901143. PMC 2854756. PMID 20064771.
- ^ Jaakkola JJ, Knight TL (July 2008). "The role of exposure to phthalates from polyvinyl chloride products in the development of asthma and allergies: a systematic review and meta-analysis". Perspektivy zdraví a životního prostředí. 116 (7): 845–53. doi:10.1289/ehp.10846. PMC 2453150. PMID 18629304.
- ^ Bornehag CG, Nanberg E (April 2010). "Phthalate exposure and asthma in children". International Journal of Andrology. 33 (2): 333–45. doi:10.1111/j.1365-2605.2009.01023.x. PMID 20059582.
- ^ Mamane A, Baldi I, Tessier JF, Raherison C, Bouvier G (June 2015). "Occupational exposure to pesticides and respiratory health". European Respiratory Review. 24 (136): 306–19. doi:10.1183/16000617.00006014. PMID 26028642.
- ^ Mamane A, Raherison C, Tessier JF, Baldi I, Bouvier G (September 2015). "Environmental exposure to pesticides and respiratory health". European Respiratory Review. 24 (137): 462–73. doi:10.1183/16000617.00006114. PMID 26324808.
- ^ Heintze K, Petersen KU (June 2013). "The case of drug causation of childhood asthma: antibiotics and paracetamol". Evropský žurnál klinické farmakologie. 69 (6): 1197–209. doi:10.1007/s00228-012-1463-7. PMC 3651816. PMID 23292157.
- ^ Henderson AJ, Shaheen SO (March 2013). "Acetaminophen and asthma". Paediatric Respiratory Reviews. 14 (1): 9–15, quiz 16. doi:10.1016/j.prrv.2012.04.004. PMID 23347656.
- ^ Cheelo M, Lodge CJ, Dharmage SC, Simpson JA, Matheson M, Heinrich J, Lowe AJ (January 2015). "Paracetamol exposure in pregnancy and early childhood and development of childhood asthma: a systematic review and meta-analysis". Archiv nemocí v dětství. 100 (1): 81–9. doi:10.1136/archdischild-2012-303043. PMID 25429049. S2CID 13520462.
- ^ Eyers S, Weatherall M, Jefferies S, Beasley R (April 2011). "Paracetamol in pregnancy and the risk of wheezing in offspring: a systematic review and meta-analysis". Klinická a experimentální alergie. 41 (4): 482–9. doi:10.1111/j.1365-2222.2010.03691.x. PMID 21338428. S2CID 205275267.
- ^ van de Loo KF, van Gelder MM, Roukema J, Roeleveld N, Merkus PJ, Verhaak CM (January 2016). "Prenatal maternal psychological stress and childhood asthma and wheezing: a meta-analysis". The European Respiratory Journal. 47 (1): 133–46. doi:10.1183/13993003.00299-2015. PMID 26541526.
- ^ Ahluwalia SK, Matsui EC (April 2011). "The indoor environment and its effects on childhood asthma". Aktuální názor na alergii a klinickou imunologii. 11 (2): 137–43. doi:10.1097/ACI.0b013e3283445921. PMID 21301330. S2CID 35075329.
- ^ Arshad SH (January 2010). "Does exposure to indoor allergens contribute to the development of asthma and allergy?". Aktuální zprávy o alergii a astmatu. 10 (1): 49–55. doi:10.1007/s11882-009-0082-6. PMID 20425514. S2CID 30418306.
- ^ Custovic A, Simpson A (2012). "The role of inhalant allergens in allergic airways disease". Journal of Investigational Allergology & Clinical Immunology. 22 (6): 393–401, qiuz follow 401. PMID 23101182.
- ^ A b Gøtzsche PC, Johansen HK (April 2008). Gøtzsche PC (ed.). "House dust mite control measures for asthma". Cochrane Database of Systematic Reviews (2): CD001187. doi:10.1002/14651858.CD001187.pub3. PMID 18425868.
- ^ Calderón MA, Linneberg A, Kleine-Tebbe J, De Blay F, Hernandez Fernandez de Rojas D, Virchow JC, Demoly P (July 2015). "Respiratory allergy caused by house dust mites: What do we really know?". The Journal of Allergy and Clinical Immunology. 136 (1): 38–48. doi:10.1016/j.jaci.2014.10.012. PMID 25457152.
- ^ Sauni, Riitta; Verbeek, Jos H.; Uitti, Jukka; Jauhiainen, Merja; Kreiss, Kathleen; Sigsgaard, Torben (2015-02-25). "Remediating buildings damaged by dampness and mould for preventing or reducing respiratory tract symptoms, infections and asthma". Cochrane Database of Systematic Reviews (2): CD007897. doi:10.1002/14651858.CD007897.pub3. ISSN 1469-493X. PMC 6769180. PMID 25715323.
- ^ A b NHLBI Guideline 2007, str. 11
- ^ Ramsey CD, Celedón JC (January 2005). "The hygiene hypothesis and asthma". Aktuální stanovisko k plicní medicíně. 11 (1): 14–20. doi:10.1097/01.mcp.0000145791.13714.ae. PMID 15591883. S2CID 44556390.
- ^ Bufford JD, Gern JE (May 2005). "The hygiene hypothesis revisited". Imunologické a alergické kliniky Severní Ameriky. 25 (2): 247–62, v–vi. doi:10.1016/j.iac.2005.03.005. PMID 15878454.
- ^ A b Brooks C, Pearce N, Douwes J (February 2013). "The hygiene hypothesis in allergy and asthma: an update". Aktuální názor na alergii a klinickou imunologii. 13 (1): 70–7. doi:10.1097/ACI.0b013e32835ad0d2. PMID 23103806. S2CID 23664343.
- ^ Rao D, Phipatanakul W (October 2011). "Impact of environmental controls on childhood asthma". Aktuální zprávy o alergii a astmatu. 11 (5): 414–20. doi:10.1007/s11882-011-0206-7. PMC 3166452. PMID 21710109.
- ^ Murk W, Risnes KR, Bracken MB (June 2011). "Prenatal or early-life exposure to antibiotics and risk of childhood asthma: a systematic review". Pediatrie. 127 (6): 1125–38. doi:10.1542/peds.2010-2092. PMID 21606151. S2CID 26098640.
- ^ British Guideline 2009, str. 72
- ^ Neu J, Rushing J (June 2011). "Cesarean versus vaginal delivery: long-term infant outcomes and the hygiene hypothesis". Clinics in Perinatology. 38 (2): 321–31. doi:10.1016/j.clp.2011.03.008. PMC 3110651. PMID 21645799.
- ^ Von Hertzen LC, Haahtela T (February 2004). "Asthma and atopy – the price of affluence?". Alergie. 59 (2): 124–37. doi:10.1046/j.1398-9995.2003.00433.x. PMID 14763924. S2CID 34049674.
- ^ A b Martinez FD (July 2007). "CD14, endotoxin, and asthma risk: actions and interactions". Proceedings of the American Thoracic Society. 4 (3): 221–5. doi:10.1513/pats.200702-035AW. PMC 2647622. PMID 17607003.
- ^ A b C Elward, Graham Douglas, Kurtis S. (2010). Astma. London: Manson Pub. str. 27–29. ISBN 978-1-84076-513-7. Archivováno from the original on 2016-05-17.
- ^ A b C Ober C, Hoffjan S (March 2006). "Asthma genetics 2006: the long and winding road to gene discovery". Geny a imunita. 7 (2): 95–100. doi:10.1038/sj.gene.6364284. PMID 16395390.
- ^ Halapi E, Bjornsdottir US (January 2009). "Overview on the current status of asthma genetics". The Clinical Respiratory Journal. 3 (1): 2–7. doi:10.1111/j.1752-699X.2008.00119.x. PMID 20298365. S2CID 36471997.
- ^ A b Rapini, Ronald P .; Bolognia, Jean L .; Jorizzo, Joseph L. (2007). Dermatologie: 2dílná sada. St. Louis: Mosby. ISBN 978-1-4160-2999-1.
- ^ GINA 2011, str. 4
- ^ Jennette JC, Falk RJ, Bacon PA, Basu N, Cid MC, Ferrario F a kol. (Leden 2013). „Revidovaná mezinárodní nomenklatura vaskulitid mezinárodní konference Chapel Hill Consensus Conference 2012“. Artritida a revmatismus. 65 (1): 1–11. doi:10,1002 / čl. 37715. PMID 23045170.
- ^ Beuther DA (January 2010). "Recent insight into obesity and asthma". Aktuální stanovisko k plicní medicíně. 16 (1): 64–70. doi:10.1097/MCP.0b013e3283338fa7. PMID 19844182. S2CID 34157182.
- ^ Holguin F, Fitzpatrick A (March 2010). "Obesity, asthma, and oxidative stress". Journal of Applied Physiology. 108 (3): 754–9. doi:10.1152/japplphysiol.00702.2009. PMID 19926826.
- ^ Wood LG, Gibson PG (July 2009). "Dietary factors lead to innate immune activation in asthma". Farmakologie a terapeutika. 123 (1): 37–53. doi:10.1016/j.pharmthera.2009.03.015. PMID 19375453.
- ^ O'Rourke ST (říjen 2007). „Antianginální působení antagonistů beta-adrenoceptorů“. American Journal of Pharmaceutical Education. 71 (5): 95. doi:10,5688 / aj710595. PMC 2064893. PMID 17998992.
- ^ Salpeter S, Ormiston T, Salpeter E (2002). "Cardioselective beta-blockers for reversible airway disease". Cochrane Database of Systematic Reviews (4): CD002992. doi:10.1002/14651858.CD002992. PMID 12519582.
- ^ Morales DR, Jackson C, Lipworth BJ, Donnan PT, Guthrie B (April 2014). "Adverse respiratory effect of acute β-blocker exposure in asthma: a systematic review and meta-analysis of randomized controlled trials". Hruď. 145 (4): 779–786. doi:10.1378/chest.13-1235. PMID 24202435.
- ^ Covar RA, Macomber BA, Szefler SJ (February 2005). "Medications as asthma triggers". Imunologické a alergické kliniky Severní Ameriky. 25 (1): 169–90. doi:10.1016/j.iac.2004.09.009. PMID 15579370.
- ^ Lai T, Wu M, Liu J, Luo M, He L, Wang X, et al. (Únor 2018). "Acid-Suppressive Drug Use During Pregnancy and the Risk of Childhood Asthma: A Meta-analysis". Pediatrie. 141 (2): e20170889. doi:10.1542/peds.2017-0889. PMID 29326337.
- ^ A b C d Baxi SN, Phipatanakul W (April 2010). "The role of allergen exposure and avoidance in asthma". Adolescentní medicína. 21 (1): 57–71, viii–ix. PMC 2975603. PMID 20568555.
- ^ Sharpe RA, Bearman N, Thornton CR, Husk K, Osborne NJ (January 2015). "Indoor fungal diversity and asthma: a meta-analysis and systematic review of risk factors". The Journal of Allergy and Clinical Immunology. 135 (1): 110–22. doi:10.1016/j.jaci.2014.07.002. PMID 25159468.
- ^ Chen E, Miller GE (November 2007). "Stress and inflammation in exacerbations of asthma". Mozek, chování a imunita. 21 (8): 993–9. doi:10.1016/j.bbi.2007.03.009. PMC 2077080. PMID 17493786.
- ^ Pike KC, Akhbari M, Kneale D, Harris KM (March 2018). Cochrane Airways Group (ed.). "Interventions for autumn exacerbations of asthma in children". Cochrane Database of Systematic Reviews. 3: CD012393. doi:10.1002/14651858.CD012393.pub2. PMC 6494188. PMID 29518252.
- ^ A b NHLBI Guideline 2007, str. 42
- ^ GINA 2011, str. 20
- ^ Americká akademie alergie, astmatu a imunologie. „Pět věcí, které by lékaři a pacienti měli zpochybňovat“ (PDF). Moudře vybírat. ABIM Foundation. Archivovány od originál (PDF) 3. listopadu 2012. Citováno 14. srpna 2012.
- ^ Expert Panel Report 3: Guidelines for the Diagnosis and Management of Asthma. National Heart, Lung, and Blood Institute (US). 2007. 07-4051 – via NCBI.
- ^ Welsh EJ, Bara A, Barley E, Cates CJ (January 2010). Welsh EJ (ed.). "Caffeine for asthma" (PDF). Cochrane Database of Systematic Reviews (1): CD001112. doi:10.1002/14651858.CD001112.pub2. PMC 7053252. PMID 20091514.
- ^ NHLBI Guideline 2007, str. 58
- ^ Pinnock H, Shah R (April 2007). "Astma". BMJ. 334 (7598): 847–50. doi:10.1136/bmj.39140.634896.BE. PMC 1853223. PMID 17446617.
- ^ NHLBI Guideline 2007, str. 59
- ^ A b Moore WC, Pascual RM (June 2010). "Update in asthma 2009". American Journal of Respiratory and Critical Care Medicine. 181 (11): 1181–7. doi:10.1164/rccm.201003-0321UP. PMC 3269238. PMID 20516492.
- ^ A b Self, Timothy; Chrisman, Cary; Finch, Christopher (2009). "22. Asthma". In Mary Anne Koda-Kimble, Brian K. Alldredge; et al. (eds.). Aplikovaná terapeutika: klinické užívání drog (9. vydání). Philadelphia: Lippincott Williams & Wilkins. OCLC 230848069.
- ^ Delacourt C (June 2004). "[Bronchial changes in untreated asthma]" [Bronchial changes in untreated asthma]. Archives de Pédiatrie. 11 Suppl 2 (Suppl. 2): 71s–73s. doi:10.1016/S0929-693X(04)90003-6. PMID 15301800.
- ^ Schiffman, George (18 December 2009). "Chronic obstructive pulmonary disease". MedicineNet. Archivováno z původního dne 28. srpna 2010. Citováno 2. září 2010.
- ^ A b C d British Guideline 2009, str. 54
- ^ Current Review of Asthma. London: Current Medicine Group. 2003. s. 42. ISBN 978-1-4613-1095-2. Archivováno z původního dne 2017-09-08.
- ^ Barnes, P. J. (2008). "Asthma". In Fauci, Anthony S.; Braunwald, E.; Kasper, D. L. (eds.). Harrisonovy principy interního lékařství (17. vydání). New York: McGraw-Hill. str.1596 –607. ISBN 978-0-07-146633-2.
- ^ McMahon, Maureen (2011). Pediatrics a competency-based companion. Philadelphia, PA: Saunders / Elsevier. ISBN 978-1-4160-5350-7.
- ^ Maitre B, Similowski T, Derenne JP (September 1995). "Physical examination of the adult patient with respiratory diseases: inspection and palpation". The European Respiratory Journal. 8 (9): 1584–93. PMID 8575588. Archivováno z původního dne 2015-04-29.
- ^ Werner HA (June 2001). "Status asthmaticus in children: a review". Hruď. 119 (6): 1913–29. doi:10.1378/chest.119.6.1913. PMID 11399724.
- ^ A b Shiber JR, Santana J (May 2006). "Dyspnea". Lékařské kliniky Severní Ameriky. 90 (3): 453–79. doi:10.1016/j.mcna.2005.11.006. PMID 16473100.
- ^ A b Shah R, Saltoun CA (May–Jun 2012). "Chapter 14: Acute severe asthma (status asthmaticus)". Řízení o alergii a astmatu. 33 Suppl 1 (3): 47–50. doi:10.2500/aap.2012.33.3547. PMID 22794687.
- ^ A b Khan DA (Jan–Feb 2012). "Exercise-induced bronchoconstriction: burden and prevalence". Řízení o alergii a astmatu. 33 (1): 1–6. doi:10.2500/aap.2012.33.3507. PMID 22370526.
- ^ Wuestenfeld JC, Wolfarth B (January 2013). "Special considerations for adolescent athletic and asthmatic patients". Open Access Journal of Sports Medicine. 4: 1–7. doi:10.2147/OAJSM.S23438. PMC 3871903. PMID 24379703.
- ^ GINA 2011, str. 17
- ^ Carlsen KH, Anderson SD, Bjermer L, Bonini S, Brusasco V, Canonica W, et al. (Květen 2008). European Respiratory, Society; European Academy of Allergy and Clinical, Immunology; GA(2)LEN. "Treatment of exercise-induced asthma, respiratory and allergic disorders in sports and the relationship to doping: Part II of the report from the Joint Task Force of European Respiratory Society (ERS) and European Academy of Allergy and Clinical Immunology (EAACI) in cooperation with GA(2)LEN". Alergie. 63 (5): 492–505. doi:10.1111/j.1398-9995.2008.01663.x. PMID 18394123.
- ^ Kindermann W (2007). "Do inhaled beta(2)-agonists have an ergogenic potential in non-asthmatic competitive athletes?". Sportovní medicína. 37 (2): 95–102. doi:10.2165/00007256-200737020-00001. PMID 17241101. S2CID 20993439.
- ^ Pluim BM, de Hon O, Staal JB, Limpens J, Kuipers H, Overbeek SE, et al. (Leden 2011). "β₂-Agonists and physical performance: a systematic review and meta-analysis of randomized controlled trials". Sportovní medicína. 41 (1): 39–57. doi:10.2165/11537540-000000000-00000. PMID 21142283. S2CID 189906919.
- ^ A b C Baur X, Aasen TB, Burge PS, Heederik D, Henneberger PK, Maestrelli P, et al. (Červen 2012). ERS Task Force on the Management of Work-related, Asthma. "The management of work-related asthma guidelines: a broader perspective". European Respiratory Review. 21 (124): 125–39. doi:10.1183/09059180.00004711. PMID 22654084.
- ^ Kunnamo I, ed. (2005). Evidence-based medicine guidelines. Chichester: Wiley. p.214. ISBN 978-0-470-01184-3.
- ^ Frew AJ (2008). "Chapter 42: Occupational Asthma". In Castro M, Kraft M (eds.). Clinical Asthma. Philadelphia: Mosby / Elsevier. ISBN 978-0-323-07081-2.
- ^ Chang JE, White A, Simon RA, Stevenson DD (2012). "Aspirin-exacerbated respiratory disease: burden of disease". Řízení o alergii a astmatu. 33 (2): 117–21. doi:10.2500/aap.2012.33.3541. PMID 22525387.
- ^ "Aspirin Exacerbated Respiratory Disease (AERD)". www.aaaai.org. American Academy of Allergy Asthma & Immunology. 3. srpna 2018.
- ^ Kennedy JL, Stoner AN, Borish L (November 2016). "Aspirin-exacerbated respiratory disease: Prevalence, diagnosis, treatment, and considerations for the future". American Journal of Rhinology & Allergy. 30 (6): 407–413. doi:10.2500/ajra.2016.30.4370. PMC 5108840. PMID 28124651.
- ^ A b C Adams KE, Rans TS (December 2013). "Adverse reactions to alcohol and alcoholic beverages". Annals of Allergy, Asthma & Immunology. 111 (6): 439–45. doi:10.1016/j.anai.2013.09.016. PMID 24267355.
- ^ Peters SP (2014). "Asthma phenotypes: nonallergic (intrinsic) asthma". The Journal of Allergy and Clinical Immunology. In Practice. 2 (6): 650–2. doi:10.1016/j.jaip.2014.09.006. PMID 25439352.
- ^ A b NHLBI Guideline 2007, str. 46
- ^ Lichtenstein, Richard (2013). Pediatric emergencies. Philadelphia: Elsevier. p. 1022. ISBN 978-0-323-22733-9. Archivováno z původního dne 2017-09-08.
- ^ Gibson PG, McDonald VM, Marks GB (September 2010). "Asthma in older adults". Lanceta. 376 (9743): 803–13. doi:10.1016/S0140-6736(10)61087-2. PMID 20816547. S2CID 12275555.
- ^ Hargreave FE, Parameswaran K (August 2006). "Asthma, COPD and bronchitis are just components of airway disease". The European Respiratory Journal. 28 (2): 264–7. doi:10.1183/09031936.06.00056106. PMID 16880365.
- ^ Diaz, P. Knoell (2009). "23. Chronic obstructive pulmonary disease". Aplikovaná terapeutika: klinické užívání drog (9. vydání). Philadelphia: Lippincott Williams & Wilkins.
- ^ A b NHLBI Guideline 2007, s. 184–1885
- ^ "Astma". Světová zdravotnická organizace. April 2017. Archived from originál dne 29. června 2011. Citováno 30. května 2017.
- ^ Henneberger PK (April 2007). "Work-exacerbated asthma". Aktuální názor na alergii a klinickou imunologii. 7 (2): 146–51. doi:10.1097/ACI.0b013e328054c640. PMID 17351467. S2CID 20728967.
- ^ Lodge CJ, Allen KJ, Lowe AJ, Hill DJ, Hosking CS, Abramson MJ, Dharmage SC (2012). "Perinatal cat and dog exposure and the risk of asthma and allergy in the urban environment: a systematic review of longitudinal studies". Clinical & Developmental Immunology. 2012: 176484. doi:10.1155/2012/176484. PMC 3251799. PMID 22235226.
- ^ Chen CM, Tischer C, Schnappinger M, Heinrich J (January 2010). "The role of cats and dogs in asthma and allergy—a systematic review". International Journal of Hygiene and Environmental Health. 213 (1): 1–31. doi:10.1016/j.ijheh.2009.12.003. PMID 20053584.
- ^ A b Prescott SL, Tang ML (May 2005). Australasian Society of Clinical Immunology and, Allergy. "The Australasian Society of Clinical Immunology and Allergy position statement: Summary of allergy prevention in children". Medical Journal of Australia. 182 (9): 464–7. doi:10.5694/j.1326-5377.2005.tb06787.x. PMID 15865590. S2CID 8172491.
- ^ Cates CJ, Rowe BH (February 2013). "Vaccines for preventing influenza in people with asthma". Cochrane Database of Systematic Reviews. 2 (2): CD000364. doi:10.1002/14651858.CD000364.pub4. PMC 6999427. PMID 23450529.
- ^ "Strategic Advisory Group of Experts on Immunization - report of the extraordinary meeting on the influenza A (H1N1) 2009 pandemic, 7 July 2009". Relevé Épidémiologique Hebdomadaire. 84 (30): 301–4. Červenec 2009. PMID 19630186.
- ^ A b Been JV, Nurmatov UB, Cox B, Nawrot TS, van Schayck CP, Sheikh A (May 2014). "Effect of smoke-free legislation on perinatal and child health: a systematic review and meta-analysis". Lanceta. 383 (9928): 1549–60. doi:10.1016/S0140-6736(14)60082-9. PMID 24680633. S2CID 8532979.
- ^ Ripoll, Brian C. Leutholtz, Ignacio (2011). Exercise and disease management (2. vyd.). Boca Raton: CRC Press. p. 100. ISBN 978-1-4398-2759-8. Archivováno z původního dne 2016-05-06.
- ^ A b C d E F NHLBI Guideline 2007, str. 213
- ^ A b "British Guideline on the Management of Asthma" (PDF). Scottish Intercollegiate Guidelines Network. 2008. Archivováno (PDF) z původního dne 19. srpna 2008. Citováno 2008-08-04.
- ^ A b C Kew KM, Nashed M, Dulay V, Yorke J (September 2016). „Kognitivně behaviorální terapie (CBT) pro dospělé a dospívající s astmatem“. Cochrane Database of Systematic Reviews. 9: CD011818. doi:10.1002 / 14651858.CD011818.pub2. PMC 6457695. PMID 27649894.
- ^ Paudyal P, Hine P, Theadom A, Apfelbacher CJ, Jones CJ, Yorke J a kol. (Květen 2014). "Písemné emoční odhalení pro astma". Cochrane Database of Systematic Reviews (5): CD007676. doi:10.1002 / 14651858.CD007676.pub2. PMID 24842151.
- ^ Bhogal S, Zemek R, Ducharme FM (červenec 2006). „Písemné akční plány pro astma u dětí“. Cochrane Database of Systematic Reviews (3): CD005306. doi:10.1002 / 14651858.CD005306.pub2. PMID 16856090.
- ^ McCallum GB, Morris PS, Brown N, Chang AB (srpen 2017). „Kulturní programy pro děti a dospělé z menšinových skupin trpících astmatem“. Cochrane Database of Systematic Reviews. 8: CD006580. doi:10.1002 / 14651858.CD006580.pub5. PMC 6483708. PMID 28828760.
- ^ Kew KM, Carr R, Donovan T, Gordon M (duben 2017). „Výchova astmatu pro zaměstnance školy“. Cochrane Database of Systematic Reviews. 4: CD012255. doi:10.1002 / 14651858.CD012255.pub2. PMC 6478185. PMID 28402017.
- ^ Welsh EJ, Hasan M, Li P (říjen 2011). „Domácí vzdělávací intervence pro děti s astmatem“. Cochrane Database of Systematic Reviews (10): CD008469. doi:10.1002 / 14651858.CD008469.pub2. PMID 21975783.
- ^ Yorke J, Shuldham C (duben 2005). „Rodinná léčba chronického astmatu u dětí“. Cochrane Database of Systematic Reviews (2): CD000089. doi:10.1002 / 14651858.CD000089.pub2. PMC 7038646. PMID 15846599.
- ^ Harris K, Kneale D, Lasserson TJ, McDonald VM, Grigg J, Thomas J (leden 2019). Cochrane Airways Group (ed.). „Školní intervence samosprávy u astmatu u dětí a dospívajících: systematický přehled smíšených metod“. Cochrane Database of Systematic Reviews. 1: CD011651. doi:10.1002 / 14651858.CD011651.pub2. PMC 6353176. PMID 30687940.
- ^ Kew KM, Malik P, Aniruddhan K, Normansell R (říjen 2017). „Sdílené rozhodování pro lidi s astmatem“. Cochrane Database of Systematic Reviews. 10: CD012330. doi:10.1002 / 14651858.CD012330.pub2. PMC 6485676. PMID 28972652.
- ^ Gatheral TL, Rushton A, Evans DJ, Mulvaney CA, Halcovitch NR, Whiteley G a kol. (Duben 2017). „Personalizované akční plány astmatu pro dospělé s astmatem“. Cochrane Database of Systematic Reviews. 4: CD011859. doi:10.1002 / 14651858.CD011859.pub2. PMC 6478068. PMID 28394084.
- ^ Welsh EJ, Carr R (září 2015). Cochrane Airways Group (ed.). „Pulzní oxymetry pro vlastní monitorování hladin saturace kyslíkem jako součást osobního akčního plánu astmatu pro lidi s astmatem“. Cochrane Database of Systematic Reviews (9): CD011584. doi:10.1002 / 14651858.CD011584.pub2. PMID 26410043.
- ^ Směrnice NHLBI 2007, str. 69
- ^ Thomson NC, Spears M (únor 2005). „Vliv kouření na odpověď na léčbu u pacientů s astmatem“. Aktuální názor na alergii a klinickou imunologii. 5 (1): 57–63. doi:10.1097/00130832-200502000-00011. PMID 15643345. S2CID 25065026.
- ^ Stapleton M, Howard-Thompson A, George C, Hoover RM, Self TH (2011). „Kouření a astma“. Journal of the American Board of Family Medicine. 24 (3): 313–22. doi:10.3122 / jabfm.2011.03.100180. PMID 21551404.
- ^ Singh M, Jaiswal N (červen 2013). "Odvlhčovače chronického astmatu". Cochrane Database of Systematic Reviews (6): CD003563. doi:10.1002 / 14651858.CD003563.pub2. PMID 23760885.
- ^ Carson KV, Chandratilleke MG, Picot J, poslanec Brinn, Esterman AJ, Smith BJ (září 2013). "Fyzická příprava na astma". Cochrane Database of Systematic Reviews. 9 (9): CD001116. doi:10.1002 / 14651858.CD001116.pub4. PMID 24085631.
- ^ Yang ZY, Zhong HB, Mao C, Yuan JQ, Huang YF, Wu XY a kol. (Duben 2016). „Jóga pro astma“. Cochrane Database of Systematic Reviews. 4: CD010346. doi:10.1002 / 14651858.cd010346.pub2. PMC 6880926. PMID 27115477.
- ^ Adeniyi FB, Young T (červenec 2012). "Intervence hubnutí pro chronické astma". Cochrane Database of Systematic Reviews (7): CD009339. doi:10.1002 / 14651858.CD009339.pub2. PMID 22786526.
- ^ Cheng J, Pan T, Ye GH, Liu Q (červenec 2005). „Kalorická strava pro chronické astma“. Cochrane Database of Systematic Reviews (3): CD004674. doi:10.1002 / 14651858.CD004674.pub2. PMID 16034941.
- ^ „QRG 153 • Britské pokyny k léčbě astmatu“ (PDF). PODEPSAT. Září 2016. Archivováno (PDF) z původního dne 9. října 2016. Citováno 6. října 2016.
- ^ Normansell R, Sayer B, Waterson S, Dennett EJ, Del Forno M, Dunleavy A (červen 2018). „Antibiotika pro exacerbace astmatu“. Cochrane Database of Systematic Reviews. 6: CD002741. doi:10.1002 / 14651858.CD002741.pub2. PMC 6513273. PMID 29938789.
- ^ Parsons JP, Hallstrand TS, Mastronarde JG, Kaminsky DA, Rundell KW, Hull JH a kol. (Květen 2013). „Oficiální směrnice pro klinickou praxi Americké hrudní společnosti: bronchokonstrikce vyvolaná cvičením“. American Journal of Respiratory and Critical Care Medicine. 187 (9): 1016–27. doi:10,1164 / rccm.201303-0437ST. PMID 23634861.
- ^ A b Griffiths B, Ducharme FM (srpen 2013). „Kombinovaná inhalační anticholinergika a krátkodobě působící beta2-agonisté pro počáteční léčbu akutního astmatu u dětí“. Cochrane Database of Systematic Reviews (8): CD000060. doi:10.1002 / 14651858.CD000060.pub2. PMID 23966133.
- ^ A b Kirkland SW, Vandenberghe C, Voaklander B, Nikel T, Campbell S, Rowe BH (leden 2017). „Kombinované inhalační beta-agonisty a anticholinergika pro nouzovou léčbu u dospělých s astmatem“. Cochrane Database of Systematic Reviews. 1: CD001284. doi:10.1002 / 14651858.CD001284.pub2. PMC 6465060. PMID 28076656.
- ^ Vézina K, Chauhan BF, Ducharme FM (červenec 2014). „Inhalační anticholinergika a krátkodobě působící beta (2) -agonisté versus krátkodobě působící beta2-agonisté samotné pro děti s akutním astmatem v nemocnici“. Cochrane Database of Systematic Reviews. 7 (7): CD010283. doi:10.1002 / 14651858.CD010283.pub2. PMID 25080126.
- ^ Teoh L, Cates CJ, Hurwitz M, Acworth JP, van Asperen P, Chang AB (duben 2012). „Anticholinergní léčba akutního astmatu u dětí“ (PDF). Cochrane Database of Systematic Reviews (4): CD003797. doi:10.1002 / 14651858.CD003797.pub2. PMID 22513916.
- ^ Rodrigo GJ, Nannini LJ (březen 2006). "Srovnání mezi nebulizovaným adrenalinem a beta2 agonisty pro léčbu akutního astmatu. Metaanalýza randomizovaných studií". American Journal of Emergency Medicine. 24 (2): 217–22. doi:10.1016 / j.ajem.2005.10.008. PMID 16490653.
- ^ Směrnice NHLBI 2007, str. 351
- ^ Rowe BH, Spooner CH, Ducharme FM, Bretzlaff JA, Bota GW (červenec 2007). „Kortikosteroidy k prevenci relapsu po akutních exacerbacích astmatu“. Cochrane Database of Systematic Reviews (3): CD000195. doi:10.1002 / 14651858.CD000195.pub2. PMID 17636617.
- ^ Smith M, Iqbal S, Elliott TM, Everard M, Rowe BH (2003). „Kortikosteroidy pro hospitalizované děti s akutním astmatem“. Cochrane Database of Systematic Reviews (2): CD002886. doi:10.1002 / 14651858.CD002886. PMC 6999806. PMID 12804441.
- ^ Rowe BH, Spooner C, Ducharme FM, Bretzlaff JA, Bota GW (2001). „Včasná pohotovostní léčba akutního astmatu systémovými kortikosteroidy“. Cochrane Database of Systematic Reviews (1): CD002178. doi:10.1002 / 14651858.CD002178. PMC 7025797. PMID 11279756.
- ^ Adams N, Bestall J, Jones P (2001). „Beclomethason v různých dávkách pro chronické astma (recenze)“. Cochrane Database of Systematic Reviews (1): CD002879. doi:10.1002 / 14651858.CD002879. PMC 6999810. PMID 11279769.
- ^ Směrnice NHLBI 2007, str. 218
- ^ A b Ducharme FM, Ni Chroinin M, Greenstone I, Lasserson TJ (květen 2010). Ducharme FM (ed.). „Přidání dlouhodobě působících beta2-agonistů k inhalačním kortikosteroidům versus stejné dávky inhalačních kortikosteroidů pro chronické astma u dospělých a dětí“. Cochrane Database of Systematic Reviews (5): CD005535. doi:10.1002 / 14651858.CD005535.pub2. PMC 4169792. PMID 20464739.
- ^ A b Ni Chroinin M, Greenstone I, Lasserson TJ, Ducharme FM (říjen 2009). „Přidání inhalovaných dlouhodobě působících beta2-agonistů k inhalovaným steroidům jako první linie léčby perzistujícího astmatu u dospělých a dětí dosud neléčících steroidy“. Cochrane Database of Systematic Reviews (4): CD005307. doi:10.1002 / 14651858.CD005307.pub2. PMC 4170786. PMID 19821344.
- ^ Ducharme FM, Ni Chroinin M, Greenstone I, Lasserson TJ (duben 2010). Ducharme FM (ed.). „Přidání dlouhodobě působících beta2-agonistů k inhalačním steroidům ve srovnání s vyššími dávkami inhalačních steroidů u dospělých a dětí s perzistujícím astmatem“. Cochrane Database of Systematic Reviews (4): CD005533. doi:10.1002 / 14651858.CD005533.pub2. PMC 4169793. PMID 20393943.
- ^ A b Fanta CH (březen 2009). "Astma". The New England Journal of Medicine. 360 (10): 1002–14. doi:10.1056 / NEJMra0804579. PMID 19264689.
- ^ Cates CJ, Cates MJ (duben 2012). Cates CJ (ed.). „Pravidelná léčba formoterolem při chronickém astmatu: závažné nežádoucí účinky“. Cochrane Database of Systematic Reviews. 4 (4): CD006923. doi:10.1002 / 14651858.CD006923.pub3. PMC 4017186. PMID 22513944.
- ^ Cates CJ, Cates MJ (červenec 2008). Cates CJ (ed.). „Pravidelná léčba salmeterolem pro chronické astma: závažné nežádoucí účinky“. Cochrane Database of Systematic Reviews (3): CD006363. doi:10.1002 / 14651858.CD006363.pub2. PMC 4015854. PMID 18646149.
- ^ A b Chauhan BF, Chartrand C, Ni Chroinin M, Milan SJ, Ducharme FM (listopad 2015). „Přidání dlouhodobě působících beta2-agonistů k inhalačním kortikosteroidům pro chronické astma u dětí“. Cochrane Database of Systematic Reviews (11): CD007949. doi:10.1002 / 14651858.CD007949.pub2. PMC 4167878. PMID 26594816.
- ^ Chauhan BF, Ducharme FM (leden 2014). „Přírůstek k inhalačním kortikosteroidům s dlouhodobě působícími beta2-agonisty versus antileukotrieny pro chronické astma“ (PDF). Cochrane Database of Systematic Reviews (1): CD003137. doi:10.1002 / 14651858.CD003137.pub5. PMID 24459050.
- ^ A b Chauhan BF, Jeyaraman MM, Singh Mann A, Lys J, Abou-Setta AM, Zarychanski R, Ducharme FM (březen 2017). „Přidání antileukotrienových látek k inhalačním kortikosteroidům pro dospělé a dospívající s perzistujícím astmatem“. Cochrane Database of Systematic Reviews. 3: CD010347. doi:10.1002 / 14651858.CD010347.pub2. PMC 6464690. PMID 28301050.
- ^ Ducharme F, Schwartz Z, Hicks G, Kakuma R (2004). „Přidání antileukotrienových látek k inhalačním kortikosteroidům pro chronické astma“. Cochrane Database of Systematic Reviews (2): CD003133. doi:10.1002 / 14651858.CD003133.pub2. PMID 15106191.
- ^ GINA 2011, str. 74
- ^ Watts K, Chavasse RJ (květen 2012). Watts K (vyd.). „Antagonisté leukotrienových receptorů kromě obvyklé péče o akutní astma u dospělých a dětí“. Cochrane Database of Systematic Reviews. 5 (5): CD006100. doi:10.1002 / 14651858.CD006100.pub2. PMC 7387678. PMID 22592708.
- ^ Miligkos M, Bannuru RR, Alkofide H, Kher SR, Schmid CH, Balk EM (listopad 2015). „Antagonisté leukotrienových receptorů versus placebo v léčbě astmatu u dospělých a dospívajících: systematický přehled a metaanalýza“. Annals of Internal Medicine. 163 (10): 756–67. doi:10,7326 / M15-1059. PMC 4648683. PMID 26390230.
- ^ British Guideline 2009, str. 43
- ^ Chauhan BF, Ben Salah R, Ducharme FM (říjen 2013). „Přidání antileukotrienových látek k inhalačním kortikosteroidům u dětí s perzistujícím astmatem“. Cochrane Database of Systematic Reviews (10): CD009585. doi:10.1002 / 14651858.CD009585.pub2. PMC 4235447. PMID 24089325.
- ^ „Zyflo (tablety Zileuton)“ (PDF). United States Food and Drug Administration. Cornerstone Therapeutics Inc. červen 2012. str. 1. Archivováno (PDF) z původního dne 13. prosince 2014. Citováno 12. prosince 2014.
- ^ A b Nair P, Milan SJ, Rowe BH (prosinec 2012). „Přidání intravenózního aminofylinu k inhalačním beta (2) -agonistům u dospělých s akutním astmatem“. Cochrane Database of Systematic Reviews. 12: CD002742. doi:10.1002 / 14651858.CD002742.pub2. PMC 7093892. PMID 23235591.
- ^ Kew KM, Beggs S, Ahmad S (květen 2015). „Zastavení dlouhodobě působících beta2-agonistů (LABA) u dětí s astmatem dobře kontrolovaných pomocí LABA a inhalačních kortikosteroidů“. Cochrane Database of Systematic Reviews (5): CD011316. doi:10.1002 / 14651858.CD011316.pub2. PMC 6486153. PMID 25997166.
- ^ A b C Ahmad S, Kew KM, Normansell R (červen 2015). „Zastavení dlouhodobě působících beta2-agonistů (LABA) pro dospělé s astmatem dobře kontrolovaným LABA a inhalačními kortikosteroidy“ (PDF). Cochrane Database of Systematic Reviews (6): CD011306. doi:10.1002 / 14651858.CD011306.pub2. PMID 26089258.
- ^ McDonald NJ, Bara AI (2003). „Anticholinergní léčba chronického astmatu u dětí starších dvou let“. Cochrane Database of Systematic Reviews (3): CD003535. doi:10.1002 / 14651858.CD003535. PMID 12917970.
- ^ Westby M, Benson M, Gibson P (2004). "Anticholinergika pro chronické astma u dospělých". Cochrane Database of Systematic Reviews (3): CD003269. doi:10.1002 / 14651858.CD003269.pub2. PMC 6483359. PMID 15266477.
- ^ Dean T, Dewey A, Bara A, Lasserson TJ, Walters EH (2003). „Chlorochin jako prostředek šetřící steroidy pro astma“. Cochrane Database of Systematic Reviews (4): CD003275. doi:10.1002 / 14651858.CD003275. PMID 14583965.
- ^ Davies H, Olson L, Gibson P (2000). „Methotrexát jako prostředek šetřící steroidy pro astma u dospělých“. Cochrane Database of Systematic Reviews (2): CD000391. doi:10.1002 / 14651858.CD000391. PMC 6483672. PMID 10796540.
- ^ Směrnice NHLBI 2007, str. 250
- ^ Cates CJ, Welsh EJ, Rowe BH (září 2013). Cochrane Airways Group (ed.). „Držící komory (rozpěrky) versus rozprašovače pro léčbu akutního astmatu beta-agonisty“. Cochrane Database of Systematic Reviews (9): CD000052. doi:10.1002 / 14651858.CD000052.pub3. PMC 7032675. PMID 24037768.
- ^ Travers AH, Milan SJ, Jones AP, Camargo CA, Rowe BH (prosinec 2012). „Přidání intravenózních beta (2) -agonistů k inhalačním beta (2) -agonistům pro akutní astma“. Cochrane Database of Systematic Reviews. 12: CD010179. doi:10.1002 / 14651858.CD010179. PMID 23235685.
- ^ Rodriguez C, Sossa M, Lozano JM (duben 2008). „Komerční versus domácí distanční vložky při podávání bronchodilatační terapie pro akutní terapii u dětí“. Cochrane Database of Systematic Reviews (2): CD005536. doi:10.1002 / 14651858.CD005536.pub2. PMC 6483735. PMID 18425921.
- ^ A b Rachelefsky G (leden 2009). „Inhalační kortikosteroidy a kontrola astmatu u dětí: hodnocení poškození a rizika“. Pediatrie. 123 (1): 353–66. doi:10.1542 / peds.2007-3273. PMID 19117903. S2CID 22386752.
- ^ Dahl R (srpen 2006). „Systémové vedlejší účinky inhalačních kortikosteroidů u pacientů s astmatem“. Respirační medicína. 100 (8): 1307–17. doi:10.1016 / j.rmed.2005.11.020. PMID 16412623.
- ^ Thomas MS, Parolia A, Kundabala M, Vikram M (červen 2010). „Astma a orální zdraví: recenze“. Australský zubní deník. 55 (2): 128–33. doi:10.1111 / j.1834-7819.2010.01226.x. PMID 20604752.
- ^ Domino, Frank J .; Baldor, Robert A .; Golding, Jeremy; Grimes, Jill A. (2014). 5minutová klinická konzultace Premium 2015. Lippincott Williams & Wilkins. p. 192. ISBN 978-1-4511-9215-5.
- ^ Skoner DP (prosinec 2016). „Inhalační kortikosteroidy: Účinky na růst a zdraví kostí“. Annals of Allergy, Asthma & Immunology. 117 (6): 595–600. doi:10.1016 / j.anai.2016.07.043. PMID 27979015.
- ^ A b Petsky HL, Kew KM, Turner C, Chang AB (září 2016). „Hladiny vydechovaného oxidu dusnatého jako vodítko pro léčbu dospělých s astmatem“. Cochrane Database of Systematic Reviews. 9: CD011440. doi:10.1002 / 14651858.CD011440.pub2. PMC 6457753. PMID 27580628.
- ^ A b Petsky HL, Kew KM, Chang AB (listopad 2016). „Hladiny vydechovaného oxidu dusnatého jako vodítko pro léčbu dětí s astmatem“. Cochrane Database of Systematic Reviews. 11: CD011439. doi:10.1002 / 14651858.CD011439.pub2. PMC 6432844. PMID 27825189.
- ^ A b C Rodrigo GJ, Rodrigo C, Hall JB (březen 2004). „Akutní astma u dospělých: recenze“. Hruď. 125 (3): 1081–102. doi:10,1378 / hrudník. 125.3.1081. PMID 15006973.
- ^ Keeney GE, Gray MP, Morrison AK, Levas MN, Kessler EA, Hill GD a kol. (Březen 2014). „Dexamethason pro akutní exacerbace astmatu u dětí: metaanalýza“. Pediatrie. 133 (3): 493–9. doi:10.1542 / peds.2013-2273. PMC 3934336. PMID 24515516.
- ^ Rowe BH, Kirkland SW, Vandermeer B, Campbell S, Newton A, Ducharme FM, Villa-Roel C (březen 2017). „Upřednostňování léčby systémovými kortikosteroidy, aby se zmírnilo relaps u dospělých s akutním astmatem: Systematický přehled a metaanalýza sítě“. Akademická pohotovostní medicína. 24 (3): 371–381. doi:10.1111 / acem.13107. PMID 27664401. S2CID 30182169.
- ^ Noppen M (srpen 2002). „Léčba astmatu hořčíkem: kde si stojíme?“. Hruď. 122 (2): 396–8. doi:10,1378 / hrudník.122.2.396. PMID 12171805.
- ^ Griffiths B, Kew KM (duben 2016). "Intravenózní síran hořečnatý pro léčbu dětí s akutním astmatem na pohotovostním oddělení" (PDF). Cochrane Database of Systematic Reviews. 4: CD011050. doi:10.1002 / 14651858.CD011050.pub2. PMC 6599814. PMID 27126744.
- ^ Kew KM, Kirtchuk L, Michell CI (květen 2014). Kew KM (ed.). "Intravenózní síran hořečnatý pro léčbu dospělých s akutním astmatem na pohotovostním oddělení" (PDF). Cochrane Database of Systematic Reviews. 5 (5): CD010909. doi:10.1002 / 14651858.CD010909.pub2. PMID 24865567.
- ^ A b Knightly R, Milan SJ, Hughes R, Knopp-Sihota JA, Rowe BH, Normansell R, Powell C (listopad 2017). „Inhalační síran hořečnatý při léčbě akutního astmatu“. Cochrane Database of Systematic Reviews. 11: CD003898. doi:10.1002 / 14651858.CD003898.pub6. PMC 6485984. PMID 29182799.
- ^ GINA 2011, str. 37
- ^ Směrnice NHLBI 2007, str. 399
- ^ A b Castro M, Musani AI, Mayse ML, Shargill NS (duben 2010). „Bronchiální termoplastika: nová technika v léčbě těžkého astmatu“. Terapeutické pokroky v nemoci dýchacích cest. 4 (2): 101–16. doi:10.1177/1753465810367505. PMID 20435668.
- ^ Boulet LP, Laviolette M (květen - červen 2012). „Existuje role bronchiální termoplastiky při léčbě astmatu?“. Canadian Respiratory Journal. 19 (3): 191–2. doi:10.1155/2012/853731. PMC 3418092. PMID 22679610.
- ^ GINA 2011, str. 70
- ^ „Zasedání poradního výboru pro léky proti plicní alergii“. FDA. 25. července 2018. Citováno 9. května 2019.
- ^ Sastre J, Dávila I (červen 2018). „Dupilumab: nové paradigma pro léčbu alergických onemocnění“. Journal of Investigational Allergology & Clinical Immunology. 28 (3): 139–150. doi:10.18176 / jiaci.0254. PMID 29939132.
- ^ Israel E, Reddel HK (září 2017). „Závažné a obtížně léčitelné astma u dospělých“. The New England Journal of Medicine. 377 (10): 965–976. doi:10.1056 / NEJMra1608969. PMID 28877019. S2CID 44767865.
- ^ McQueen RB, Sheehan DN, Whittington MD, van Boven JF, Campbell JD (srpen 2018). „Nákladová efektivnost léčby biologickým astmatem: Systematický přehled a doporučení pro budoucí ekonomická hodnocení“. Farmakoekonomie. 36 (8): 957–971. doi:10.1007 / s40273-018-0658-x. PMID 29736895. S2CID 13681118.
- ^ Farne HA, Wilson A, Powell C, Bax L, Milan SJ (září 2017). Cochrane Airways Group (ed.). „Anti-IL5 terapie pro astma“. Cochrane Database of Systematic Reviews. 9: CD010834. doi:10.1002 / 14651858.CD010834.pub3. PMC 6483800. PMID 28933516.
- ^ Lin SY, Erekosima N, Kim JM, Ramanathan M, Suarez-Cuervo C, Chelladurai Y a kol. (Březen 2013). „Sublingvální imunoterapie pro léčbu alergické rinokonjunktivitidy a astmatu: systematický přehled“. JAMA. 309 (12): 1278–88. doi:10.1001 / jama.2013.2049. PMID 23532243.
- ^ Korang SK, Feinberg J, Wetterslev J, Jakobsen JC (září 2016). „Neinvazivní přetlaková ventilace u akutního astmatu u dětí“. Cochrane Database of Systematic Reviews. 9: CD012067. doi:10.1002 / 14651858.CD012067.pub2. PMC 6457810. PMID 27687114.
- ^ Blanc PD, Trupin L, Earnest G, Katz PP, Yelin EH, Eisner MD (listopad 2001). „Alternativní terapie u dospělých s hlášenou diagnózou astmatu nebo rhinosinusitidy: údaje z populačního průzkumu“. Hruď. 120 (5): 1461–7. doi:10,1378 / hrudník.120.5.1461. PMID 11713120.
- ^ Shenfield G, Lim E, Allen H (červen 2002). „Průzkum užívání doplňkových léků a terapií u dětí s astmatem“. Journal of Pediatrics and Child Health. 38 (3): 252–7. doi:10.1046 / j.1440-1754.2002.00770.x. PMID 12047692. S2CID 22129160.
- ^ Milan SJ, Hart A, Wilkinson M (říjen 2013). "Vitamin C pro astma a bronchokonstrikci vyvolanou cvičením". Cochrane Database of Systematic Reviews (10): CD010391. doi:10.1002 / 14651858.CD010391.pub2. PMC 6513466. PMID 24154977.
- ^ Wilkinson M, Hart A, Milan SJ, Sugumar K (červen 2014). "Vitamíny C a E pro astma a bronchokonstrikci vyvolanou cvičením". Cochrane Database of Systematic Reviews (6): CD010749. doi:10.1002 / 14651858.CD010749.pub2. PMC 6513032. PMID 24936673.
- ^ Hemilä H (červen 2013). „Vitamin C může zmírnit bronchokonstrikci vyvolanou cvičením: metaanalýza“. BMJ Otevřeno. 3 (6): e002416. doi:10.1136 / bmjopen-2012-002416. PMC 3686214. PMID 23794586.

- ^ Woods, R. K .; Thien, F. C .; Abramson, M. J. (2002). „Dietní mořské mastné kyseliny (rybí olej) pro astma u dospělých a dětí“. Cochrane Database of Systematic Reviews (3): CD001283. doi:10.1002 / 14651858.CD001283. ISSN 1469-493X. PMC 6436486. PMID 12137622.
- ^ Pogson Z, McKeever T (březen 2011). „Dietní manipulace se sodíkem a astma“. Cochrane Database of Systematic Reviews (3): CD000436. doi:10.1002 / 14651858.CD000436.pub3. PMC 7032646. PMID 21412865.
- ^ A b Martineau AR, Cates CJ, Urashima M, Jensen M, Griffiths AP, Nurmatov U a kol. (Září 2016). "Vitamin D pro léčbu astmatu" (PDF). Cochrane Database of Systematic Reviews. 9: CD011511. doi:10.1002 / 14651858.CD011511.pub2. PMC 6457769. PMID 27595415.
- ^ A b Zhou Y, Yang M, Dong BR (červen 2012). "Vyloučení glutamátu sodného pro chronické astma u dospělých a dětí". Cochrane Database of Systematic Reviews (6): CD004357. doi:10.1002 / 14651858.CD004357.pub4. PMID 22696342.
- ^ A b Směrnice NHLBI 2007, str. 240
- ^ McCarney RW, Brinkhaus B, Lasserson TJ, Linde K (2004). McCarney RW (ed.). "Akupunktura pro chronické astma". Cochrane Database of Systematic Reviews (1): CD000008. doi:10.1002 / 14651858.CD000008.pub2. PMC 7061358. PMID 14973944.
- ^ Blackhall K, Appleton S, Cates CJ (září 2012). Blackhall K (ed.). „Ionizátory pro chronické astma“. Cochrane Database of Systematic Reviews. 9 (9): CD002986. doi:10.1002 / 14651858.CD002986.pub2. PMC 6483773. PMID 22972060.
- ^ Hondras MA, Linde K, Jones AP (duben 2005). Hondras MA (ed.). "Ruční terapie astmatu". Cochrane Database of Systematic Reviews (2): CD001002. doi:10.1002 / 14651858.CD001002.pub2. PMID 15846609.
- ^ Macêdo TM, Freitas DA, Chaves GS, Holloway EA, Mendonça KM (duben 2016). „Dýchací cvičení pro děti s astmatem“. Cochrane Database of Systematic Reviews. 4: CD011017. doi:10.1002 / 14651858.CD011017.pub2. PMC 7104663. PMID 27070225.
- ^ Sergel, Michelle J .; Cydulka, Rita K. (září 2009). „Ch. 75: Asthma“. In Wolfson, Allan B .; Harwood-Nuss, Ann (eds.). Harwood-Nussova klinická praxe urgentní medicíny (5. vydání). Lippincott Williams & Wilkins. 432–. ISBN 978-0-7817-8943-1.
- ^ Směrnice NHLBI 2007, str. 1
- ^ A b „Globální zpráva o astmatu za rok 2014“. Archivováno z původního dne 27. dubna 2016. Citováno 10. května 2016.
- ^ Organisation, World Health (2008). Globální zátěž chorob: aktualizace z roku 2004 ([Online-Ausg.] Ed.). Ženeva: Světová zdravotnická organizace. p. 35. ISBN 978-92-4-156371-0.
- ^ Maddox L, Schwartz DA (2002). „Patofyziologie astmatu“. Roční přehled medicíny. 53: 477–98. doi:10.1146 / annurev.med.53.082901.103921. PMID 11818486.
- ^ Beckett PA, Howarth PH (únor 2003). „Farmakoterapie a remodelace dýchacích cest u astmatu?“. Hrudník. 58 (2): 163–74. doi:10.1136 / hrudník.58.2.163. PMC 1746582. PMID 12554904.
- ^ Silva N, Carona C, Crespo C, Canavarro MC (červen 2015). „Kvalita života u dětských pacientů s astmatem a jejich rodičů: metaanalýza za 20 let výzkumu“. Odborný přehled výzkumu farmakoekonomiky a výstupů. 15 (3): 499–519. doi:10.1586/14737167.2015.1008459. hdl:10316/45410. PMID 25651982. S2CID 8768325.
- ^ „Odhady WHO pro nemoci a úrazy podle zemí“. Světová zdravotnická organizace. 2009. Archivováno z původního dne 11. listopadu 2009. Citováno 11. listopadu 2009.
- ^ „Prevalence astmatu“. Náš svět v datech. Citováno 15. února 2020.
- ^ „Informační list Světové zdravotnické organizace č. 307: Astma“. 2011. Archivovány od originál dne 29.06.2011. Citováno 17. ledna 2013.
- ^ GINA 2011, str. 3
- ^ Vos T, Flaxman AD, Naghavi M, Lozano R, Michaud C, Ezzati M a kol. (Prosinec 2012). „Léta se zdravotním postižením (YLD) pro 1160 následků 289 nemocí a úrazů 1990–2010: systematická analýza studie Global Burden of Disease Study 2010“. Lanceta. 380 (9859): 2163–96. doi:10.1016 / S0140-6736 (12) 61729-2. PMC 6350784. PMID 23245607.
- ^ Lozano R, Naghavi M, Foreman K, Lim S, Shibuya K, Aboyans V, et al. (Prosinec 2012). „Globální a regionální úmrtnost na 235 příčin úmrtí u 20 věkových skupin v letech 1990 a 2010: systematická analýza studie Global Burden of Disease Study 2010“. Lanceta. 380 (9859): 2095–128. doi:10.1016 / S0140-6736 (12) 61728-0. hdl:10536 / DRO / DU: 30050819. PMID 23245604. S2CID 1541253.
- ^ Světová zdravotnická organizace. „KDO: Astma“. Archivovány od originál dne 15. prosince 2007. Citováno 2007-12-29.
- ^ Bush A, Menzies-Gow A (prosinec 2009). "Fenotypové rozdíly mezi astmatem u dětí a dospělých". Proceedings of the American Thoracic Society. 6 (8): 712–9. doi:10.1513 / pats.200906-046DP. PMID 20008882.
- ^ Weiss AJ, Wier LM, Stocks C, Blanchard J (červen 2014). „Overview of Emergency Department Visits in the United States, 2011“. Statistický přehled HCUP # 174. Rockville, MD: Agentura pro výzkum a kvalitu ve zdravotnictví. Archivováno z původního dne 2014-08-03.
- ^ Grant EN, Wagner R, Weiss KB (srpen 1999). „Pozorování na vznikající vzorce astmatu v naší společnosti“. The Journal of Allergy and Clinical Immunology. 104 (2 Pt 2): S1-9. doi:10.1016 / S0091-6749 (99) 70268-X. PMID 10452783.
- ^ Bousquet J, Bousquet PJ, Godard P, Daures JP (červenec 2005). „Důsledky astmatu pro veřejné zdraví“. Bulletin Světové zdravotnické organizace. 83 (7): 548–54. PMC 2626301. PMID 16175830.
- ^ Anderson HR, Gupta R, Strachan DP, Limb ES (leden 2007). „50 let astmatu: trendy ve Velké Británii od roku 1955 do roku 2004“. Hrudník. 62 (1): 85–90. doi:10.1136 / tis. 2006.066407. PMC 2111282. PMID 17189533.
- ^ Masoli, Matthew (2004). Globální zátěž astmatu (PDF). p. 9. Archivovány od originál (PDF) dne 02.05.2013.
- ^ „Míra úmrtnosti související s astmatem ve Velké Británii patří mezi nejvyšší v Evropě, zjistila charitativní analýza“. Farmaceutický časopis. 3. května 2018. Citováno 13. srpna 2018.
- ^ „Astmatický záchvat se ztrojnásobí, když se děti v září vrátí do školy. NHS UK. 3. července 2019. Citováno 23. srpna 2019.
- ^ A b C Barrett ML, Wier LM, Washington R (leden 2014). „Trendy v pobytech dětí a dospělých v nemocnici pro astma, 2000–2010“. Statistický přehled HCUP # 169. Rockville, MD: Agentura pro výzkum a kvalitu ve zdravotnictví. Archivováno z původního dne 2014-03-28.
- ^ Rosner, Fred (2002). „Život Mojžíše Maimonida, významného středověkého lékaře“ (PDF). Einstein Quart J Biol Med. 19 (3): 125–28. Archivováno (PDF) z původního dne 2009-03-05.
- ^ Thorowgood JC (listopad 1873). „On Bronchial Asthma“. British Medical Journal. 2 (673): 600. doi:10.1136 / bmj.2.673.600. PMC 2294647. PMID 20747287.
- ^ Gaskoin G (březen 1872). „O léčbě astmatu“. British Medical Journal. 1 (587): 339. doi:10.1136 / bmj.1.587.339. PMC 2297349. PMID 20746575.
- ^ Berkart JB (červen 1880). „Léčba astmatu“. British Medical Journal. 1 (1016): 917–8. doi:10.1136 / bmj.1.1016.917. PMC 2240555. PMID 20749537.
Berkart JB (červen 1880). „Léčba astmatu“. British Medical Journal. 1 (1017): 960–2. doi:10.1136 / bmj.1.1017.960. PMC 2240530. PMID 20749546. - ^ Bosworth FH (1886). „Hay Fever, Asthma, and Allied Affection“. Transakce ... Výročního zasedání Americké klimatologické asociace. Americká klimatologická asociace. Výroční zasedání. 2: 151–70. PMC 2526599. PMID 21407325.
- ^ Doig RL (únor 1905). "Epinefrin; zejména u astmatu". California State Journal of Medicine. 3 (2): 54–5. PMC 1650334. PMID 18733372.
- ^ von Mutius E, Drazen JM (březen 2012). „Pacient s astmatem vyhledá lékařskou pomoc v letech 1828, 1928 a 2012“. The New England Journal of Medicine. 366 (9): 827–34. doi:10.1056 / NEJMra1102783. PMID 22375974. S2CID 5143546.
- ^ Crompton G (prosinec 2006). „Stručná historie terapie inhalačním astmatem za posledních padesát let“. Respirační deník primární péče. 15 (6): 326–31. doi:10.1016 / j.pcrj.2006.09.002. PMC 6730840. PMID 17092772.
- ^ David McCullough (1981). Ráno na koni: Příběh výjimečné rodiny, zmizelého způsobu života a jedinečného dítěte, které se stalo Theodorem Rooseveltem. Simon a Schuster. 93–108. ISBN 978-0-7432-1830-6. Archivováno z původního dne 2015-04-07.
- ^ A b Opolski M, Wilson I (září 2005). „Astma a deprese: pragmatický přehled literatury a doporučení pro budoucí výzkum“. Klinická praxe a epidemiologie v oblasti duševního zdraví. 1: 18. doi:10.1186/1745-0179-1-18. PMC 1253523. PMID 16185365.
Poznámky
- Národní program vzdělávání a prevence astmatu (2007). „Zpráva panelu odborníků 3: Pokyny pro diagnostiku a léčbu astmatu“ (PDF). Národní institut plic a krve srdce. Archivovány od originál (PDF) dne 19. 10. 2013. Citováno 2005-08-31.
- „Britské pokyny k léčbě astmatu“ (PDF). Britská hrudní společnost. 2012 [2008].
- „Globální strategie pro léčbu a prevenci astmatu“ (PDF). Globální iniciativa pro astma. 2011. Archivovány od originál (PDF) dne 2012-11-20.
externí odkazy
| Klasifikace | |
|---|---|
| Externí zdroje |







