Šok (oběhový) - Shock (circulatory)
| Šokovat | |
|---|---|
| Ostatní jména | Oběhový šok |
| Vysvětlení videa | |
| Specialita | Léčba kritické péče |
| Příznaky | Počáteční: Slabost, rychlý srdeční rytmus, rychlé dýchání, pocení, úzkost, zvýšená žízeň[1] Později: Zmatek, bezvědomí, srdeční zástava[1] |
| Typy | Nízká hlasitost, kardiogenní, obstrukční, distribuční[2] |
| Příčiny | Nízká hlasitost: Krvácení, zvracení, pankreatitida[1] Kardiogenní: infarkt, kontuze srdce[1] Obstrukční: Srdeční tamponáda, napínací pneumotorax[1] Distribuční: Sepse, poranění míchy jisté předávkování[1] |
| Diagnostická metoda | Na základě příznaků fyzická zkouška, laboratorní testy[2] |
| Léčba | Na základě základní příčiny[2] |
| Léky | Intravenózní tekutina, vazopresory[2] |
| Prognóza | Riziko úmrtí 20 až 50%[3] |
| Frekvence | 1,2 milionu ročně (USA)[3] |
Šokovat je stav nedostatečný průtok krve do papírové kapesníky těla v důsledku problémů s oběhový systém.[1][2] Počáteční příznaky šoku mohou zahrnovat slabost, rychlá srdeční frekvence, rychlé dýchání, pocení, úzkost a zvýšená žízeň.[1] Poté může následovat zmatek, bezvědomí nebo srdeční zástava, protože komplikace se zhoršují.[1]
Šok je rozdělen do čtyř hlavních typů na základě základní příčiny: nízká hlasitost, kardiogenní, obstrukční, a distribuční šok.[2] Nízkoobjemový šok, známý také jako hypovolemický šok, může pocházet z krvácení, průjem nebo zvracení.[1] Kardiogenní šok může být způsoben a infarkt nebo kontuze srdce.[1] Obstrukční šok může být způsobeno srdeční tamponáda nebo a napínací pneumotorax.[1] Distribuční šok může být způsoben sepse, anafylaxe, poranění horní míchy nebo jisté předávkování.[1][4]
Diagnóza je obecně založena na kombinaci příznaků, vyšetření a laboratorní testy.[2] A klesl pulzní tlak (systolický krevní tlak mínus diastolický krevní tlak ) nebo rychlý srdeční tep vyvolává obavy.[1] Srdeční frekvence dělená systolickým krevním tlakem, známá jako šokový index (SI), větší než 0,8, podporuje diagnózu více než nízký krevní tlak nebo a rychlá srdeční frekvence v izolaci.[5][6]
Léčba šoku je založena na pravděpodobné základní příčině.[2] Otevřený dýchacích cest a dostatečné dýchání by mělo být stanoveno.[2] Jakékoli pokračující krvácení by mělo být zastaveno, což může vyžadovat chirurgický zákrok nebo embolizace.[2] Intravenózní tekutina, jako Ringerův laktát nebo sbalené červené krvinky, je často uveden.[2] Snahy o udržení normálu tělesná teplota jsou také důležité.[2] Vazopresory může být v určitých případech užitečné.[2] Šok je běžný a má vysoké riziko smrti.[3] Ve Spojených státech je každý rok na pohotovosti asi 1,2 milionu lidí šokovaných a jejich riziko úmrtí je mezi 20 a 50%.[3]
Příznaky a symptomy
Prezentace šoku je variabilní, přičemž někteří lidé mají jen minimální příznaky, jako je zmatenost a slabost.[7] Zatímco obecné příznaky pro všechny typy šoku jsou nízký krevní tlak, snížil výdej moči a zmatek, ty nemusí být vždy přítomny.[7] Zatímco rychlá srdeční frekvence je běžná, ty zapnuté β-blokátory atletičtí pacienti a ve 30% případů šokovaných z důvodu nitrobřišního krvácení mohou mít normální nebo pomalý srdeční rytmus.[8] Specifické podtypy šoku mohou mít další příznaky.
Suchý sliznice, sníženo kožní turgor, prodloužené doba doplňování kapiláry, slabé periferní pulsy a chladné končetiny mohou být časnými příznaky šoku.[9]
Nízká hlasitost
Hypovolemický šok je nejběžnějším typem šoku a je způsoben nedostatečným oběhem objem.[7] Nejběžnější příčinou hypovolemického šoku je krvácení (interní nebo externí); nicméně, zvracení a průjem jsou nejčastější příčinou u dětí.[10] Mezi další příčiny patří popáleniny a nadměrná ztráta moči v důsledku diabetická ketoacidóza a diabetes insipidus.[10]
| Třída | Ztráta krve | Odezva | Léčba |
|---|---|---|---|
| Já | <15% (0,75 l) | min. rychlá srdeční frekvence, normální krevní tlak | minimální |
| II | 15-30% (0,75-1,5 l) | rychlá srdeční frekvence, min. nízký krevní tlak | intravenózní tekutiny |
| III | 30-40% (1,5-2 l) | velmi rychlá srdeční frekvence, nízký krevní tlak, zmatenost | tekutiny a naplněné RBC |
| IV | > 40% (> 2 l) | kritický krevní tlak a srdeční frekvence | agresivní zásahy |
Mezi příznaky a příznaky hypovolemického šoku patří:
- Rychlý, slabý pulz způsobený sníženým průtokem krve v kombinaci s tachykardií
- Chladná kůže kvůli vazokonstrikce a stimulace vazokonstrikce
- Rychlé a mělké dýchání v důsledku stimulace sympatického nervového systému a acidózy
- Podchlazení kvůli sníženému prokrvení a odpařování potu
- Žízeň a sucho v ústech kvůli vyčerpání tekutin
- Studená a skvrnitá kůže (Livedo reticularis ), zejména končetin, kvůli nedostatečnému prokrvení pokožky
Závažnost hemoragického šoku lze na fyzikálních známkách odstupňovat na stupnici 1–4. The šokový index (srdeční frekvence dělená systolickým krevním tlakem) je silnějším prediktorem dopadu ztráty krve než samotná srdeční frekvence a krevní tlak.[5] Tento vztah nebyl dobře prokázán u krvácení souvisejícího s těhotenstvím.[12]
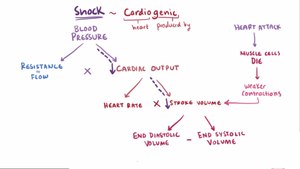
Kardiogenní
Kardiogenní šok je způsobeno selháním srdce účinně pumpovat.[7] Může to být způsobeno poškozením srdečního svalu, nejčastěji velkým infarkt myokardu. Mezi další příčiny kardiogenního šoku patří dysrytmie, kardiomyopatie /myokarditida, městnavé srdeční selhání (CHF), kontuze myokardu nebo chlopňové srdeční onemocnění problémy.[10]
Příznaky kardiogenní šok zahrnout:
- Rozrušený krční žíly kvůli zvýšené krční žilní tlak
- Slabý nebo chybějící puls
- Abnormální srdeční rytmy, často a rychlá srdeční frekvence
- Pulsus paradoxus v případě tamponáda
- Snížený krevní tlak
- Dušnost kvůli plicní kongesci
Obstrukční
Obstrukční šok je forma šoku spojená s fyzickou obstrukcí velká plavidla systémového nebo plicního oběhu.[13] Několik podmínek může vést k této formě šoku.
- Srdeční tamponáda[10] ve kterém tekutina v perikardu brání přítoku krve do srdce (venózní návrat). Konstriktivní perikarditida, ve kterém perikard zmenšuje se a tvrdne, je podobný v prezentaci.
- Napínací pneumotorax[10] Zvýšeným nitrohrudním tlakem je zabráněno průtoku krve do srdce (venózní návrat).
- Plicní embolie je výsledkem tromboembolické příhody v cévách cévy plíce a brání návratu krve do srdce.
- Aortální stenóza brání oběhu tím, že brání komorový výtokový trakt
- Hypertrofická sub-aortální stenóza je příliš silný komorový sval, který dynamicky uzavírá komorový výtokový trakt.
- Syndrom břišního kompartmentu definováno jako zvýšení nitrobřišního tlaku na> 20 mmHg s orgánovou dysfunkcí.[14] Zvýšený nitrobřišní tlak může být způsoben sepse a těžké trauma břicha. Tento zvýšený tlak snižoval průtok krve zpět do srdce, čímž snižoval průtok krve do těla a vedl k projevům a příznakům šoku.[15]
Mnoho známek obstrukčního šoku je podobných kardiogennímu šoku, léčba se však liší. Mezi příznaky obstrukčního šoku patří:
- Abnormální srdeční rytmy, často a rychlá srdeční frekvence.
- Snížený krevní tlak.
- Chladná, vlhká, skvrnitá kůže, často kvůli nízkému krevnímu tlaku a vazokonstrikci.
- Snížený výdej moči.
Distribuční
| Nález | Hodnota |
|---|---|
| Teplota | <36 ° C (96,8 ° F) nebo> 38 ° C (100,4 ° F) |
| Tepová frekvence | > 90 / min |
| Dechová frekvence | > 20 / min nebo PaCO2<32 mmHg (4,3 kPa) |
| WBC | <4x109/ L (<4000 / mm³),> 12x109/ L (> 12 000 / mm³) nebo ≥ 10% kapel |
Distribuční šok je nízký krevní tlak v důsledku dilatace krevních cév v těle.[7][17] To může být způsobeno systémovou infekcí (septický šok ), závažná alergická reakce (anafylaxe ) nebo poranění míchy (neurogenní šok ).
- Septický šok je nejčastější příčinou distribučního šoku.[10] Je to způsobeno ohromnou systémovou infekcí, která vede k vazodilatace vedoucí k hypotenzi. Septický šok může být způsoben Gram negativní bakterie jako (mimo jiné) Escherichia coli Druh Proteus, Klebsiella pneumoniae které mají endotoxin na jejich povrchu, který produkuje nepříznivé biochemické, imunologické a příležitostně neurologické účinky, které jsou škodlivé pro tělo atd Grampozitivní koky, jako např pneumokoky a streptokoky a některé houby, stejně jako grampozitivní bakteriální toxiny. Septický šok zahrnuje také některé prvky kardiogenního šoku. V roce 1992 definoval konferenční výbor ACCP / SCCM septický šok: „... sepse vyvolaná hypotenze (systolický krevní tlak <90 mmHg nebo snížení o 40 mmHg oproti výchozí hodnotě) navzdory adekvátní resuscitaci tekutinami spolu s přítomností abnormalit perfúze, které mohou zahrnovat, ale nejsou omezeny na laktátovou acidózu, oligurii nebo akutní změnu duševního stavu. Pacienti, kteří dostávají inotropní nebo vazopresorické látky, mohou mít normalizovaný krevní tlak v době, kdy jsou identifikovány perfuzní abnormality. Patofyziologie septického šoku je následující: 1) Systémový leukocyty adheze k endoteliálním buňkám[18] 2) Snížená kontraktilita srdce[18] 3) Aktivace koagulačních drah, vedoucí k Diseminovaná intravaskulární koagulace[18] 4). Zvýšené úrovně neutrofily[18]
- Hlavní projevy septického šoku jsou způsobeny masivním uvolňováním histamin což způsobuje intenzivní dilataci cév. Lidé se septickým šokem budou také pravděpodobně pozitivní SIRS kritéria. Nejčastěji přijímanou léčbou pro tyto pacienty je včasné rozpoznání příznaků a včasné podávání širokospektrých antibiotik a antibiotik specifických pro daný organismus.[19]
- Mezi příznaky septického šoku patří:
- Abnormální srdeční rytmy, často a rychlá srdeční frekvence
- Snížený krevní tlak
- Snížený výdej moči
- Změněný duševní stav
- Anafylaktický šok je způsobena těžkou anafylaktická reakce do alergen, antigen, lék nebo cizí protein způsobující uvolňování histamin což způsobuje rozsáhlou vazodilataci, která vede k hypotenzi a zvýšené kapilární propustnosti. Příznaky se obvykle vyskytují po expozici alergenu a mohou zahrnovat:
 Známky anafylaxe
Známky anafylaxe- Změny kůže, jako např kopřivka svědění, návaly a otoky.
- Sípání a dušnost.
- Bolest břicha, průjem, a zvracení.
- Závratě, zmatek, bolesti hlavy, ztráta vědomí.
- Může dojít k poranění vysoké páteře neurogenní šok, který je běžně klasifikován jako podmnožina distributivního šoku.[20] Mezi klasické příznaky patří pomalá srdeční frekvence kvůli ztrátě srdce sympatický tón a teplá kůže v důsledku dilatace periferních krevních cév.[20] (Tento termín lze zaměnit s spinální šok což je obnovitelná ztráta funkce mícha po poranění a neodkazuje na hemodynamickou nestabilitu.)
Endokrinní
Ačkoli není oficiálně klasifikována jako podkategorie šoku, mnoho endokrinologických poruch v jejich těžké formě může mít za následek šok.
- Hypotyreóza (lze považovat za formu kardiogenní šok ) u lidí, kteří jsou kriticky nemocnými pacienty, snižuje Srdeční výdej a může vést k hypotenze a respirační nedostatečnost.
- Thyrotoxikóza (kardiogenní šok ) může vyvolat reverzibilní kardiomyopatii.
- Akutní nedostatek adrenalinu (distribuční šok ) je často výsledkem ukončení kortikosteroidy léčba bez snižování dávky. K tomuto stavu však může vést také chirurgický zákrok a interkurentní onemocnění u pacientů léčených kortikosteroidy bez úpravy dávkování tak, aby vyhovovaly zvýšeným požadavkům.
- Relativní nedostatek adrenalinu (distribuční šok ) u kriticky nemocných pacientů, pokud jsou přítomni hladiny hormonů nejsou dostatečné pro splnění vyšších požadavků
Způsobit
| Typ | Způsobit |
|---|---|
| Nízká hlasitost | Ztráta tekutin, jako je krvácení nebo průjem |
| Srdce | Neúčinné čerpání kvůli poškození srdce |
| Obstrukční | Tok krve do nebo ze srdce je blokován |
| Distribuční | Kvůli abnormálnímu toku v malých krevních cévách[21] |
Šok je běžným koncovým bodem mnoha zdravotních stavů.[10] Šok sám o sobě je život ohrožujícím stavem v důsledku ohrožení tělesný oběh.[22] Lze jej rozdělit do čtyř hlavních typů na základě základní příčiny: hypovolemická, distribuční, kardiogenní a obstrukční.[23] Příležitostně se používá několik dalších klasifikací, například endokrinologický šok.[10]
Patofyziologie

Existují čtyři fáze šoku. Šok je komplexní a nepřetržitý stav a nedochází k náhlému přechodu z jedné fáze do druhé.[24] Na buněčné úrovni je šok procesem spotřeby kyslíku, který se stává větší než dodávka kyslíku.[7]
Jedním z klíčových nebezpečí šoku je, že postupuje o a Pozitivní zpětná vazba mechanismus. Špatné prokrvení vede k poškození buněk, což má za následek zánětlivou reakci na zvýšení průtoku krve do postižené oblasti. Tímto způsobem je hladina krevního zásobování přizpůsobena poptávce po živinách v tkáních. Pokud je však v některých oblastech dostatečná zvýšená poptávka, může to jiné oblasti připravit o dostatečnou nabídku. Kvůli tomuto řetězci událostí je pro přežití rozhodující okamžitá léčba šoku.[6]
Počáteční
Během této fáze způsobí stav hypoperfuze hypoxie. Kvůli nedostatku kyslíku fungují buňky fermentace kyselinou mléčnou. Protože kyslík, terminální akceptor elektronů v řetězci transportu elektronů, není hojný, zpomaluje to vstup pyruvát do Krebsův cyklus, což má za následek jeho akumulaci. Akumulační pyruvát se převádí na laktát laktátdehydrogenáza. Hromadící se laktát způsobuje laktátová acidóza.
Náhradní
Tato fáze je charakterizována tělem využívajícím fyziologické mechanismy, včetně nervových, hormonálních a biochemických mechanismů, ve snaze tento stav zvrátit. V důsledku acidóza, osoba začne hyperventilát aby se tělo zbavilo oxidu uhličitého (CO2). CO2 nepřímo působí na okyselení krve, takže se tělo pokouší vrátit acidobazická homeostáza odstraněním tohoto okyselujícího činidla. The baroreceptory v tepny detekovat hypotenze vyplývající z velkého množství krve přesměrovaného do vzdálených tkání a způsobujících uvolňování epinefrin a norepinefrin. Norepinefrin způsobuje převážně vazokonstrikce s mírným zvýšením Tepová frekvence, zatímco epinefrin převážně způsobuje nárůst Tepová frekvence s malým účinkem na cévní tón; kombinovaný účinek má za následek zvýšení krevní tlak. The osa renin-angiotensin je aktivován a arginin vazopresin (antidiuretický hormon) se uvolňuje za účelem zachování tekutin snížením jejich vylučování prostřednictvím ledvin Systém. Tyto hormony způsobují vazokonstrikci ledviny, gastrointestinální trakt a další orgány k odvádění krve do srdce, plíce a mozek. Nedostatek krve v ledvinném systému způsobuje charakteristické minimum moč Výroba. Účinky osy renin-angiotensin však vyžadují čas a mají pro okamžitý malý význam homeostatický zprostředkování šoku.[Citace je zapotřebí ]
Progresivní
Při absenci úspěšné léčby základní příčiny bude šok pokračovat v progresivní fázi. Během této fáze začínají selhat kompenzační mechanismy. Kvůli sníženému prokrvení buněk v těle sodík ionty se hromadí uvnitř intracelulárního prostoru draslík ionty unikají. Kvůli nedostatku kyslíku se buněčné dýchání snižuje a převládá anaerobní metabolismus. Jak anaerobní metabolismus pokračuje, metabolická acidóza, arteriolární hladký sval a prekapilární svěrače uvolněte se tak, aby v ní zůstala krev kapiláry.[18] Z tohoto důvodu se zvýší hydrostatický tlak a v kombinaci s histamin uvolnění, povede to k úniku kapaliny a protein do okolních tkání. Jak se tato tekutina ztrácí, koncentrace v krvi a viskozita zvýšení, což způsobí kal z mikrocirkulace. Prodloužená vazokonstrikce také způsobí poškození životně důležitých orgánů v důsledku snížené perfúze.[18] Pokud se střeva stane dostatečně ischemická, bakterie mohou vstoupit do krevního oběhu, což vede ke zvýšené komplikaci endotoxický šok.[6][18]
Žáruvzdorný
V této fázi selhaly životně důležité orgány a šok již nelze zvrátit. Poškození mozku dochází k buněčné smrti a smrt nastane bezprostředně. Jedním z hlavních důvodů, proč je šok v tomto okamžiku nevratný, je tolik buněčných ATP byl degradován na adenosin v nepřítomnosti kyslíku jako elektronového receptoru v mitochondriální matrici. Adenosin snadno proniká z buněčných membrán do extracelulární tekutiny a podporuje kapiláru vazodilatace, a poté se transformuje na kyselina močová. Protože buňky mohou produkovat adenosin pouze rychlostí asi 2% z celkové potřeby buňky za hodinu, je v tomto okamžiku marné i obnovení kyslíku, protože neexistuje adenosin fosforylát do ATP.[6]
Diagnóza
Diagnóza šoku je obvykle založena na kombinaci příznaků, vyšetření a laboratorní testy. Mnoho známek a příznaků není citlivých nebo specifických pro šok a jako takové bylo vyvinuto mnoho nástrojů pro klinické rozhodování k identifikaci šoku v rané fázi.[25] Pro správnou diagnózu šoku je nutná vysoká míra podezření.
První změna viděná v šoku se zvyšuje Srdeční výdej následovaný poklesem v% smíšená žilní saturace kyslíkem (SmvO2) měřeno v plicní tepna přes a katétr plicní tepny.[26] Centrální žilní nasycení kyslíkem (ScvO2) měřené středovou čarou dobře koreluje se SmvO2 a lze je snáze získat. Pokud dojde k šoku anaerobní metabolismus se začnou objevovat se zvýšenou krví kyselina mléčná jako výsledek. I když se obvykle provádí mnoho laboratorních testů, neexistuje žádný test, který by stanovil nebo vyloučil diagnózu. A rentgen hrudníku nebo ultrazvuk pohotovostního oddělení může být užitečný k určení stavu objemu.[7][8]
Řízení
Nejlepší léčba existuje pro léčbu septický šok u dospělých. Patofyziologie šoku se však u dětí jeví podobná a metodiky léčby byly na děti extrapolovány.[10] Řízení může zahrnovat zabezpečení dýchacích cest prostřednictvím intubace je-li to nutné ke snížení dechové práce ak ochraně proti zástavě dechu. Suplementace kyslíkem, intravenózní tekutiny, pasivní zvedání nohou (ne Pozice Trendelenburg ) je třeba zahájit a v případě závažné ztráty krve přidat krevní transfuze.[7] Je důležité udržovat osobu v teple, aby se zabránilo podchlazení[27] stejně jako přiměřeně zvládat bolest a úzkost, protože mohou zvýšit spotřebu kyslíku.[7] Negativní dopad šoku je reverzibilní, pokud je rozpoznán a léčen včas.[22]
Kapaliny
U většiny typů šoku (např. 1–2 litry) se doporučují agresivní intravenózní tekutiny běžná slanost bolus po dobu 10 minut nebo 20 ml / kg u dítěte), který se obvykle zahájí při dalším hodnocení osoby.[28] Koloidy a krystaloidy se zdají být podobné, pokud jde o výsledky.,[29] Vyvážené krystaloidy a normální fyziologický roztok se také zdají být podobné u kriticky nemocných pacientů.[30] Pokud osoba po počáteční resuscitaci zůstane v šoku, sbalené červené krvinky by měly být podávány, aby hemoglobin vyšší než 100 g / l.[7]
U pacientů s hemoragickým šokem současné důkazy podporují omezení používání tekutin pro penetraci hrudníku a břicha, což umožňuje mírné hypotenze přetrvávat (známé jako přípustná hypotenze ).[31] Cíle zahrnují a střední arteriální tlak 60 mmHg, a systolický krevní tlak 70–90 mmHg,[7][32] nebo do jejich adekvátní mentace a periferních pulzů.[32] Hypertonická tekutina může být také možností v této skupině.[33]
Léky

Vazopresory lze použít, pokud se krevní tlak s tekutinami nezlepší. Mezi běžné vazopresory používané v šoku patří: norepinefrin, fenylefrin, dopamin, dobutamin.
Neexistují žádné důkazy o podstatném prospěchu jednoho vazopresoru nad druhým;[34] užívání dopaminu však vede ke zvýšenému riziku arytmie ve srovnání s norepinefrinem.[35] Nebylo zjištěno, že by vazopresory zlepšovaly výsledky při použití hemoragický šok z trauma[36] ale může být užitečné v neurogenní šok.[20] Aktivovaný protein C. (Xigris), zatímco byl jednou agresivně povýšen na vedení společnosti septický šok Bylo zjištěno, že nezlepšuje přežití a je spojena s řadou komplikací.[37] Aktivovaný protein C byl stažen z trhu v roce 2011 a klinické studie byly přerušeny.[37] Použití hydrogenuhličitan sodný je kontroverzní, protože nebylo prokázáno, že zlepšuje výsledky.[38] Pokud se vůbec použije, mělo by se o něm uvažovat, pouze pokud je pH nižší než 7,0.[38]
Lidé s anafylaktickým šokem jsou běžně léčeni epinefrin. Antihistaminika, jako je benadryl, difenhydramin a ranitidin, se také běžně podávají. Albuterol, normální fyziologický roztok a steroidy jsou také běžně podávány.
Mechanická podpora
- Intraaortální balónková pumpa (IABP) - zařízení vložené do aorty, které mechanicky zvyšuje krevní tlak. U kardiogenních šoků se nedoporučuje použití intraaortálních balónkových pump.[39]
- Komorové pomocné zařízení (VAD) - Mechanická pumpa, která pomáhá pumpovat krev do celého těla. Běžně se používá v krátkodobých případech refrakterního primárního kardiogenního šoku.
- Umělé srdce (TAH)
- Okysličení extrakorporální membrány (ECMO) - externí zařízení, které zcela nahrazuje práci srdce.
Cíle léčby
Cílem léčby je dosáhnout produkce moči vyšší než 0,5 ml / kg / h, a centrální žilní tlak 8–12 mmHg a a střední arteriální tlak 65–95 mmHg. Cílem při traumatu je zastavit krvácení, které v mnoha případech vyžaduje chirurgický zákrok. Dobrý výdej moči naznačuje, že ledviny dostávají dostatečný průtok krve.
Epidemiologie
Septický šok (forma distribučního šoku), je nejběžnější formou šoku. Šok ze ztráty krve se vyskytuje asi u 1–2% traumatických případů.[32] Až jedna třetina lidí se přiznala k jednotka intenzivní péče (JIP) jsou v oběhovém šoku.[40] Z nich tvoří kardiogenní šok přibližně 20%, hypovolemický přibližně 20% a septický šok přibližně 60% případů.[41]
Prognóza

Prognóza šoku závisí na základní příčině a povaze a rozsahu souběžných problémů. Nízkoobjemový, anafylaktický a neurogenní šok jsou snadno léčitelné a dobře reagují na lékařskou terapii. Septický šok, ale má úmrtnost mezi 30% a 80%, zatímco kardiogenní šok má úmrtnost mezi 70% a 90%.[42]
Dějiny
Neexistují žádné důkazy o tom, že by se slovo šok používalo v moderní podobě před rokem 1743. Existují však důkazy, že Hippokrates toto slovo použil exemie znamenat stav „zbavení krve“.[43] Šok nebo „choc“ byl poprvé popsán u oběti traumatu v anglickém překladu textu Henri-Françoise LeDrana z roku 1740, Traité ou Reflexions Tire'es de la Pratique sur les Playes d'armes à feu (Pojednání nebo úvahy, čerpané z cvičení na střelná zranění.)[44] V tomto textu popisuje „choc“ jako reakci na náhlý dopad střely. Prvním anglickým spisovatelem, který použil slovo shock ve své současné konotaci, byl však James Latta v roce 1795.
Před první světová válka, za patofyziologií šoku bylo několik konkurenčních hypotéz. Z různých teorií byla nejuznávanější teorie napsaná Georgem W. Crilem, který v roce 1899 ve své monografii navrhl: “Experimentální výzkum chirurgického šoku "byl tento šok zásadně definován jako stav oběhového kolapsu (vazodilatace ) kvůli nadměrné nervové stimulaci. Mezi další konkurenční teorie na přelomu století patřila ta, kterou napsal Malcolm v roce 1905 a ve které se tvrdilo, že prodloužená vazokonstrikce vedla k patofyziologickým známkám a příznakům šoku. V následující první světové válce vyústil výzkum šoků v experimentech Waltera B. Cannona z Harvardu a Williama M. Baylissa z Londýna v roce 1919, který ukázal, že zvýšení propustnosti kapilár v reakci na trauma nebo toxiny bylo příčinou mnoha klinických projevy šoku. V roce 1972 navrhli Hinshaw a Cox klasifikační systém pro šok, který se používá dodnes.[42]
Reference
- ^ A b C d E F G h i j k l m n International Trauma Life Support for Emergency Care Providers (8 ed.). Pearson Education Limited. 2018. s. 172–173. ISBN 978-1292-17084-8.
- ^ A b C d E F G h i j k l m ATLS - Advanced Trauma Life Support - Student Course Manual (10. vyd.). Americká vysoká škola chirurgů. 2018. s. 43–52, 135. ISBN 978-78-0-9968267.
- ^ A b C d Tabas, Jeffrey; Reynolds, Teri (2010). Vysoce rizikové mimořádné události, problém klinik urgentní medicíny - elektronická kniha. Elsevier Health Sciences. str. 58. ISBN 978-1455700257.
- ^ Smith, N; Lopez, RA; Silberman, M (leden 2019). "Distribuční šok". PMID 29261964. Citovat deník vyžaduje
| deník =(Pomoc) - ^ A b Olaussen A, Blackburn T, Mitra B, Fitzgerald M (červen 2014). „Recenze: šokový index pro předpověď kritického krvácení po traumatu: systematický přehled“. Emergency Medicine Australasia. 26 (3): 223–8. doi:10.1111/1742-6723.12232. PMID 24712642. S2CID 19881753.
- ^ A b C d Guyton, Arthur; Hall, John (2006). „Kapitola 24: Oběhový šok a fyziologie jeho léčby“. V Gruliow, Rebecca (ed.). Učebnice lékařské fyziologie (11. vydání). Philadelphia, Pensylvánie: Elsevier Inc. str. 278–288. ISBN 978-0-7216-0240-0.
- ^ A b C d E F G h i j k Tintinalli, Judith E. (2010). Emergency Medicine: A Comprehensive Study Guide (Emergency Medicine (Tintinalli)). New York: McGraw-Hill Companies. str. 165–172. ISBN 978-0-07-148480-0.
- ^ A b Tintinalli, Judith E. (2010). Emergency Medicine: A Comprehensive Study Guide (Emergency Medicine (Tintinalli)). New York: McGraw-Hill Companies. 174–175. ISBN 978-0-07-148480-0.
- ^ Posouzení dehydratace a šoku. Knihovnička NCBI. Národní spolupracující centrum pro zdraví žen a dětí (UK). Citováno 2019-05-09.
- ^ A b C d E F G h i Silverman, Adam (říjen 2005). „Šok: běžná cesta pro život ohrožující dětské nemoci a úrazy“. Praxe dětské urgentní medicíny. 2 (10).
- ^ Tintinalli, Judith E. (2010). Emergency Medicine: A Comprehensive Study Guide (Emergency Medicine (Tintinalli)). New York: McGraw-Hill Companies. ISBN 978-0-07-148480-0.
- ^ Pacagnella RC, Souza JP, Durocher J, Perel P, Blum J, Winikoff B, Gülmezoglu AM (2013). „Systematický přehled vztahu mezi ztrátou krve a klinickými příznaky“. PLOS ONE. 8 (3): e57594. Bibcode:2013PLoSO ... 857594P. doi:10,1371 / journal.pone.0057594. PMC 3590203. PMID 23483915.
- ^ Pich, H .; Heller, A.R. (Květen 2015). "Obstruktiver Schock". Der anesteziolog (v němčině). 64 (5): 403–419. doi:10.1007 / s00101-015-0031-9. ISSN 0003-2417. PMID 25994928. S2CID 39461027.
- ^ Cheatham, Michael Lee (duben 2009). "Syndrom břišního kompartmentu". Aktuální názor na kritickou péči. 15 (2): 154–162. doi:10.1097 / MCC.0b013e3283297934. ISSN 1531-7072. PMID 19276799. S2CID 42407737.
- ^ Cheatham, Michael L .; Malbrain, Manu L. N. G .; Kirkpatrick, Andrew; Sugrue, Michael; Parr, Michael; De Waele, Jan; Balogh, Zsolt; Leppäniemi, Ari; Olvera, Claudia; Ivatury, Rao; D'Amours, Scott (červen 2007). „Výsledky mezinárodní konference odborníků na nitrobřišní hypertenzi a syndrom břišního kompartmentu. II. Doporučení“. Intenzivní medicína. 33 (6): 951–962. doi:10.1007 / s00134-007-0592-4. ISSN 0342-4642. PMID 17377769. S2CID 10770608.
- ^ Bone RC, Balk RA a kol. (Konferenční výbor ACCP / SCCM. Americká vysoká škola lékařů na hrudi /Společnost medicíny kritické péče ) (Červen 1992). „Definice sepse a selhání orgánů a pokyny pro použití inovativních terapií při sepse“. Hruď. 101 (6): 1644–55. doi:10,1378 / hrudník.101.6.1644. PMID 1303622.
- ^ Isaac, Jeff. (2013). Divočina a záchranná medicína. Jones & Bartlett Learning. ISBN 9780763789206. OCLC 785442005.
- ^ A b C d E F G Kumar, Vinay; Abbas, Abul K .; Fausto, Nelson; & Mitchell, Richard N. (2007). Robbinsova základní patologie (8. vydání). Saunders Elsevier. 102–103 ISBN 978-1-4160-2973-1
- ^ „Přežívající kampaň sepse reaguje na zkušební verzi ProCESS“ (PDF). Přežívající kampaň sepse. Survivingsepsis.org. Citováno 2015-03-25.
- ^ A b C Cocchi MN, Kimlin E, Walsh M, Donnino MW (srpen 2007). „Identifikace a resuscitace pacienta s traumatem v šoku“. Kliniky urgentní medicíny v Severní Americe. 25 (3): 623–42, vii. CiteSeerX 10.1.1.688.9838. doi:10.1016 / j.emc.2007.06.001. PMID 17826209.
- ^ Elbers PW, Ince C (2006). „Mechanismy kritického onemocnění - klasifikace abnormalit mikrocirkulačního toku v distribučním šoku“. Intenzivní péče. 10 (4): 221. doi:10.1186 / cc4969. PMC 1750971. PMID 16879732.
- ^ A b „Definice, klasifikace, etiologie a patofyziologie šoku u dospělých“. UpToDate. Citováno 2019-02-22.
- ^ Tintinalli, Judith E. (2010). Emergency Medicine: A Comprehensive Study Guide (Emergency Medicine (Tintinalli)). New York: McGraw-Hill Companies. str. 168. ISBN 978-0-07-148480-0.
- ^ Armstrong, D.J. (2004). Šokovat. In: Alexander, M.F., Fawcett, J.N., Runciman, P.J. Ošetřovatelská praxe. Nemocnice a domov. Dospělý.(2. vydání): Edinburgh: Churchill Livingstone.CS1 maint: umístění (odkaz)
- ^ Lembke, Kelly; Parashar, Sanjay; Simpson, Steven (01.10.2017). „Citlivost a specificita SIRS, qSOFA a těžké sepse na úmrtnost pacientů přítomných na pohotovostním oddělení s podezřením na infekci“. Hruď. 152 (4): A401. doi:10.1016 / j.chest.2017.08.427. ISSN 0012-3692.
- ^ Shoemaker, W. C. (květen 1996). „Časové fyziologické vzorce šoku a oběhové dysfunkce založené na časných popisech invazivním a neinvazivním monitorováním“. New Horizons (Baltimore, MD). 4 (2): 300–318. ISSN 1063-7389. PMID 8774804.
- ^ Nolan JP, Pullinger R (březen 2014). „Hypovolemický šok“. BMJ. 348 (mar07 1): g1139. doi:10.1136 / bmj.g1139. PMID 24609389. S2CID 45691590.
- ^ American College of Surgeons (2008). Atls, Advanced Trauma Life Support Program pro lékaře. Amer College of Surgeons. str. 58. ISBN 978-1-880696-31-6.
- ^ Lewis SR, Pritchard MW, Evans DJ, Butler AR, Alderson P, Smith AF, Roberts I (srpen 2018). „Koloidy versus krystaloidy pro tekutou resuscitaci u kriticky nemocných lidí“. Cochrane Database of Systematic Reviews. 8: CD000567. doi:10.1002 / 14651858.CD000567.pub7. PMC 6513027. PMID 30073665.
- ^ Liu, C; Lu, G; Wang, D; Lei, Y; Mao, Z; Hu, P; Hu, J; Liu, R; Ruka; Zhou, F (listopad 2019). „Vyvážené krystaloidy versus normální fyziologický roztok pro resuscitaci tekutin u kriticky nemocných pacientů: Systematický přehled a metaanalýza se sekvenční analýzou studie“. American Journal of Emergency Medicine. 37 (11): 2072–2078. doi:10.1016 / j.ajem.2019.02.045. PMID 30852043.
- ^ Marx, J (2010). Rosenova urgentní medicína: koncepty a klinická praxe 7. vydání. Philadelphia, PA: Mosby / Elsevier. str. 2467. ISBN 978-0-323-05472-0.
- ^ A b C Cherkas, David (listopad 2011). „Traumatický hemoragický šok: pokrok v léčbě tekutin“. Praxe urgentní medicíny. 13 (11): 1–19, kvíz 19–20. PMID 22164397. Archivovány od originál dne 18.01.2012.
- ^ Wu MC, Liao TY, Lee EM, Chen YS, Hsu WT, Lee MG, Tsou PY, Chen SC, Lee CC (listopad 2017). „Správa hypertonických řešení pro hemoragický šok: Systematický přehled a metaanalýza klinických studií“. Anestezie a analgezie. 125 (5): 1549–1557. doi:10.1213 / ANE.0000000000002451. PMID 28930937. S2CID 39310937.
- ^ Gamper, Gunnar; Havel, Christof; Arrich, Jasmin; Losert, Heidrun; Pace, Nathan Leon; Müllner, Marcus; Herkner, Harald (2016-02-15). "Vasopresory pro hypotenzní šok". Cochrane Database of Systematic Reviews. 2: CD003709. doi:10.1002 / 14651858.CD003709.pub4. ISSN 1469-493X. PMC 6516856. PMID 26878401.
- ^ Gamper G, Havel C, Arrich J, Losert H, Pace NL, Müllner M, Herkner H (únor 2016). "Vasopresory pro hypotenzní šok". Cochrane Database of Systematic Reviews. 2: CD003709. doi:10.1002 / 14651858.CD003709.pub4. PMC 6516856. PMID 26878401.
- ^ Diez C, Varon AJ (prosinec 2009). „Řízení dýchacích cest a počáteční resuscitace pacienta s traumatem“. Aktuální názor na kritickou péči. 15 (6): 542–7. doi:10.1097 / MCC.0b013e328331a8a7. PMID 19713836. S2CID 19918811.
- ^ A b Martí-Carvajal AJ, Solà I, Gluud C, Lathyris D, Cardona AF (prosinec 2012). „Lidský rekombinantní protein C pro těžkou sepsi a septický šok u dospělých a pediatrických pacientů“. Cochrane Database of Systematic Reviews. 12: CD004388. doi:10.1002 / 14651858.CD004388.pub6. PMC 6464614. PMID 23235609.
- ^ A b Boyd JH, Walley KR (srpen 2008). „Existuje role hydrogenuhličitanu sodného při léčbě laktátové acidózy po šoku?“. Aktuální názor na kritickou péči. 14 (4): 379–83. doi:10.1097 / MCC.0b013e3283069d5c. PMID 18614899. S2CID 22613993.
- ^ Vincent, Jean-Louis; De Backer, Daniel (31. 10. 2013). Finfer, Simon R .; Vincent, Jean-Louis (eds.). „Oběhový šok“. New England Journal of Medicine. 369 (18): 1726–1734. doi:10.1056 / NEJMra1208943. ISSN 0028-4793. PMID 24171518. S2CID 6900105.
- ^ Vincent JL, De Backer D (říjen 2013). „Oběhový šok“. The New England Journal of Medicine. 369 (18): 1726–34. doi:10.1056 / NEJMra1208943. PMID 24171518. S2CID 6900105.
- ^ Cecconi M, De Backer D, Antonelli M, Beale R, Bakker J, Hofer C, Jaeschke R, Mebazaa A, Pinsky MR, Teboul JL, Vincent JL, Rhodes A (prosinec 2014). „Konsenzus ohledně oběhového šoku a hemodynamického monitorování. Pracovní skupina Evropské společnosti pro medicínu intenzivní péče“. Intenzivní medicína. 40 (12): 1795–815. doi:10.1007 / s00134-014-3525-z. PMC 4239778. PMID 25392034.
- ^ A b Irwin, Richard S .; Rippe, James M. (leden 2003). Intenzivní medicína. Lippincott Williams & Wilkins, Philadelphia & London. ISBN 978-0-7817-3548-3. Archivovány od originál dne 7. 11. 2005.
- ^ Cannon, Walter Bradford (1918). Povaha a léčba šoku z rány a spojeneckých podmínek. Americká lékařská asociace.
- ^ BLOCH, JACK H .; DIETZMAN, RONALD H .; PIERCE, CHARLES H .; LILLEHEI, RICHARD C. (duben 1966). "Teorie výroby šoku". British Journal of Anesthesia. 38 (4): 234–249. doi:10.1093 / bja / 38.4.234. ISSN 0007-0912. PMID 5328405.
externí odkazy
| Klasifikace | |
|---|---|
| Externí zdroje |